श्वसन स्वास्थ्य
सांस से संबंधित स्वास्थ्य प्रबंधन
सांस लेने को स्वायत्त तंत्रिका तंत्र (ऑटोनोमिक नर्वस सिस्टम या ANS) द्वारा नियंत्रित किया जाता है, तंत्रिका तंत्र का वह हिस्सा जो स्वचालित रूप से या आपके चेतन नियंत्रण से बाहर कार्य करता है। सांस लेने के बारे में दिलचस्प बात यह है कि आप स्वेच्छा से गहरी सांस लेते हुए, खाँसते हुए और अपनी सांस रोककर इसे प्रभावित कर सकते हैं। शरीर की अधिकांश ANS नियंत्रित प्रणालियां एक सचेत ‘ओवरराइड’ कार्य की अनुमति नहीं देती हैं। स्वचालित नियंत्रण के साथ, सांस पर कुछ सचेत प्रभाव होने से इस प्रणाली के रखरखाव का महत्व पता चलता है।
हवा से ऑक्सीजन निकालने के उद्देश्य से फेफड़ों, या सांस द्वारा वायु को अंदर लिया जाता है। ऑक्सीजन फेफड़ों में एल्वियोली नामक छोटी नलिकायों से गुजरती है। एल्वियोली ऑक्सीजन के अणुओं को रक्तप्रवाह में जाने देती है। फिर ऑक्सीजन अणु शरीर में सभी कोशिकाओं तक वितरित किया जाता है। जब ऑक्सीजन का शरीर द्वारा चयापचय किया जाता है, तो कार्बन डाइऑक्साइड रक्त में छोड़ दिया जाता है। कार्बन डाइऑक्साइड अपशिष्ट को फेफड़ों में वापस ले जाया जाता है जहां इसे हवा में वापस छोड़ दिया जाता है।
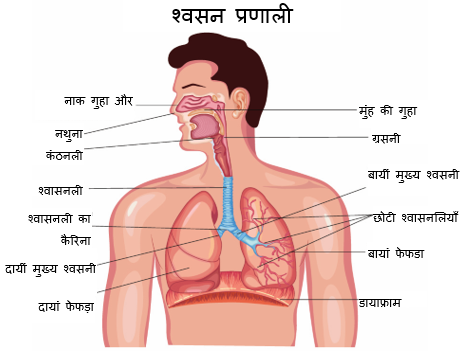 सांस को कई कारकों द्वारा नियंत्रित किया जाता है। सांस लेने में मुख्य केंद्रीय तंत्रिका तंत्र (सेंट्रल नर्वस सिस्टम या CNS) का नियंत्रण दिमाग में है। रीढ़ की हड्डी की चोट या ब्रेनस्टेम में कोई स्ट्रोक अक्सर श्वास को प्रभावित करता है। श्वसन में शामिल प्रमुख नसों में फ़ेरेनिक तंत्रिका, वेगस तंत्रिका, और पीछे की थॉरेसिक तंत्रिकाएँ शामिल हैं।
सांस को कई कारकों द्वारा नियंत्रित किया जाता है। सांस लेने में मुख्य केंद्रीय तंत्रिका तंत्र (सेंट्रल नर्वस सिस्टम या CNS) का नियंत्रण दिमाग में है। रीढ़ की हड्डी की चोट या ब्रेनस्टेम में कोई स्ट्रोक अक्सर श्वास को प्रभावित करता है। श्वसन में शामिल प्रमुख नसों में फ़ेरेनिक तंत्रिका, वेगस तंत्रिका, और पीछे की थॉरेसिक तंत्रिकाएँ शामिल हैं।
डायाफ्राम शरीर में हवा खींचने के लिए फेफड़ों को नीचे खींचने के लिए ज़िम्मेदार है। डायाफ्राम को फेरनिक तंत्रिका द्वारा नियंत्रित किया जाता है जो रीढ़ की हड्डी में C3, C4 और C5 स्तरों पर स्थित है। इन स्तरों पर एक चोट सांस लेने के डायाफ्राम नियंत्रण को प्रभावित करेगी। मांसपेशियों का एक दूसरा समूह, इंटरकोस्टल मांसपेशियां, हवा के फेफड़ों में प्रवेश करने में सहायता करता है। इंटरकोस्टल मांसपेशियां प्रत्येक रिब के बीच होती हैं। फेफड़े के इर्द-गिर्द, इन मांसपेशियों के कारण फेफड़े बाहर की ओर निकलते हैं। वे पसलियों को ऊपर ओर बाहर की ओर उठाकर ऐसा करते हैं और फेफड़ों में हवा लाने में सहायता करते हैं। इंटरकोस्टल मांसपेशियों को रीढ़ की तंत्रिकाओं T1 से T11 द्वारा नियंत्रित किया जाता है। रीढ़ की हड्डी की चोट जिसमें ये स्तर शामिल हों, इंटरकोस्टल मांसपेशियों की कार्यात्मक क्षमता को प्रभावित करेगी। मांसपेशियों का एक तीसरा समूह, जो फेफड़ों में नकारात्मक दबाव बनाकर फेफड़ों में हवा खींचने में मदद करता है, वह पेट की मांसपेशियां हैं। इन मांसपेशियों को रीढ़ की तंत्रिकाओं T7 से L1 द्वारा नियंत्रित किया जाता है। रीढ़ की हड्डी की चोट जिसमें ये स्तर शामिल हों, कुछ इंटरकोस्टल मांसपेशियों और पेट की मांसपेशियों को प्रभावित करेगी। गर्दन सहित अन्य मांसपेशियां भी सांस लेने में सहायता करती हैं।
हवा को बाहर निकालने के लिए, शरीर में हवा लाने वाली मांसपेशियां शिथिल हो जाती हैं। मांसपेशियों के समूहों की इस शिथिलता से फेफड़े अपने आरामदायक आकार में लौट आते हैं जिससे शरीर से हवा बाहर निकल जाती है। शरीर से ऑक्सीजन रहित हवा और कार्बन डाइऑक्साइड बाहर निकालते हैं। सांस की प्रक्रिया को केवल मांसपेशियों की सक्रियता से पूरा किया जा सकता है लेकिन फेफड़ों से हवा छोड़ने के लिए मांसपेशियों को काम करने की आवश्यकता नहीं होती है, वे बस आराम करती हैं, और हवा निष्कासित हो जाती है। मांसपेशियां अपने आप हवा को बाहर नहीं धकेलती हैं। आप सचेत रूप से अपनी मांसपेशियों को शरीर से हवा को बाहर निकालने के लिए सक्रिय कर सकते हैं, लेकिन प्राकृतिक रूप से सांस लेने की प्रक्रिया में हवा अपने आप बाहर निकल जाएगी।
रीढ़ की हड्डी की चोट के बाद सांस संबंधी तीव्र समस्याएं
रीढ़ की हड्डी की चोट के बाद, श्वास के कई पहलू प्रभावित हो सकते हैं। चोट के स्तर के आधार पर, स्वायत्त तंत्रिका तंत्र (ऑटोनोमिक नर्वस सिस्टम या ANS) जो सांस लेने की स्वचालित क्षमता को नियंत्रित करती है, प्रभावित होती है। सांस को नियंत्रित करने की सचेत क्षमता प्रभावित होती है जैसे कि फेफड़ों और/या खाँसी में वायु मार्ग को खोलने के लिए गहरी सांस लेने की क्षमता, श्वसन प्रणाली के सुरक्षात्मक तंत्र। चोट के स्तर पर और नीचे हवा अंदर लेने के मांसपेशी के कार्य करने की ताकत प्रभावित होती है। टोन (लोच) सांस की मांसपेशियों के तीन समूहों की शिथिलता को प्रभावित कर सकता है जिससे सांस को अंदर और बाहर लेना जटिल बन जाता है। बोली में परिवर्तन हो सकता है।
यदि C2 या इससे ऊपर पक्षाघात होता है, तो फेरिक तंत्रिका प्रभावित होती है और इसलिए डायाफ्राम कार्य नहीं करता है। सांस को सुविधाजनक बनाने के लिए यांत्रिक वेंटिलेशन की आवश्यकता होगी। SCI सांस संबंधी देखभाल में प्रगति के कारण, C3 या C4 में रीढ़ की हड्डी की चोट वाला कोई व्यक्ति यांत्रिक वेंटिलेशन के उपयोग के बिना या आंशिक उपयोग के साथ सांस लेने में सक्षम हो सकता है। इन दो स्तरों पर, डायाफ्राम कुछ कार्य को बनाए रख सकता है लेकिन हो सकता है इंटरकोस्टल, छाती की दीवार की अन्य मांसपेशियों और पेट की मांसपेशियों छाती की ऊपरी दीवार का एकीकृत विस्तार प्रदान न कर सकें क्योंकि सांस खींचने के दौरान डायाफ्राम उतरता है।
रीढ़ की हड्डी की चोट के बाद का प्रारंभिक चरण, उच्च स्तर की चोटों में रीढ़ की हड्डी के झटके के दौरान, फ्लेसीड इंटरकोस्टल मांसपेशियों छाती की दीवार को अंदर आने देती हैं जब कि इंटरकोस्टल मांसपेशियों को बाहर खींचना चाहिए। इस असंतुलन के परिणाम-स्वरूप कम कुशल सांस, वायुमार्ग का पतन, सांस लेने के लिए अधिक कार्यभार और फेफड़ों के थैली के छोटे पतन हो सकते हैं। सांस लेने की मांसपेशियाँ कठोर हो सकती हैं जिसके कारण सांस के लिए स्वास्थ्यलाभ धीमा हो जाता है। मांसपेशियों की लोच कम हो सकती है जो या तो सांस लेने की प्रभावी क्षमता को कम कर सकती है या अति-क्रियाशीलता के कारण सांस लेना और भी मज़बूत बना देती है। SCI के तीव्र चरणों के दौरान, सूजन या रक्तस्राव की निरंतरता या समाधान के आधार पर चोट का स्तर अधिक या कम हो सकता है।
मध्य-थॉरैसिक और उससे ऊपर के स्तर पर पक्षाघात वाले व्यक्तियों को गहरी सांस लेने और बलपूर्वक सांस छोड़ने में परेशानी हो सकती है। क्योंकि उनके पास पेट या इंटरकोस्टल मांसपेशियों का उपयोग नहीं हो सकता है, ये व्यक्ति एक मजबूत खाँसी को धकेलने की क्षमता भी खो देते हैं। इससे फेफड़ों में जमाव और श्वसन संक्रमण हो सकता है।
रीढ़ की हड्डी की चोट के बाद सांस संबंधी पुरानी समस्याएं
रीढ़ की हड्डी की चोट के बाद तीन सबसे आम श्वसन जटिलताएं होती हैं:
- एटेलैक्टेसिस/श्वासरोध एक लोब या पूरे फेफड़े या यहां तक कि दोनों फेफड़ों का पतन है। यह या तो छोटी थैलियों (एल्वियोली) में तरल पदार्थ इकट्ठा होने के कारण, जहां ऑक्सीजन का आदान-प्रदान होता है या थैली का पतन होने के कारण होता है। किसी भी हालत में, अंदर ली गई हवा से ऑक्सीजन को नहीं निकाला जा सकता है क्योंकि थैली काम नहीं कर रही है। लक्षणों में सांस लेने में तकलीफ या सांस की तकलीफ, हृदय गति में वृद्धि, खांसी, आपके नाखूनों के नीचे या होंठों पर नीला रंग शामिल हैं। सीने में दर्द एक विशिष्ट लक्षण है। यदि आपकी छाती में संवेदना कम हो गई है तो हो सकता है यह महसूस न हो। आपको दर्द या ऑटोनोमिक डिस्लेक्सिया (AD) की घटना या नई शुरुआत हो सकती है।
- निमोनिया एक ऐसी स्थिति है जहां शरीर में ऑक्सीजन का आदान-प्रदान करने वाली थैलियां (एल्वियोली) द्रव या मवाद से भर जाती हैं। यह बैक्टीरिया, वायरस या श्वसन प्रणाली में प्रवेश करने वाले कवक से उत्पन्न संक्रमण है। लक्षणों में एक उत्पादक खांसी (कफ के साथ खांसी), बुखार, ठंड लगना और सांस लेने में कठिनाई शामिल है।
- श्वसन विफलता तब होती है जब आपके शरीर को पर्याप्त ऑक्सीजन नहीं मिल रही है, यह कार्बन डाइऑक्साइड को बाहर निकालने में असमर्थ है या दोनों का संयोजन है। यह कई कारणों से हो सकता है, जिसमें शामिल हैं निमोनिया, ओपिओइड ओवरडोज, स्ट्रोक, फेफड़ों की चोट या बीमारी या रीढ़ की हड्डी की चोट के द्वितीयक परिणाम के रूप में। लक्षणों में सांस लेने में कठिनाई, उलझन महसूस करना, आपकी त्वचा या होंठों पर एक नीला रंग शामिल है। हो सकता है आप इन लक्षणों को देख न सकें, लेकिन एक देखभाल करने वाले को ये नज़र आने चाहिएं। तुरंत 911 पर कॉल करें।
रीढ़ की हड्डी की चोट वाले व्यक्तियों को प्रभावित करने वाले अन्य श्वसन मुद्दे हैं:
रीढ़ की हड्डी की चोट के उच्च स्तर के संबंध में खांसी प्रभावित होती है। खांसी के उत्पादन को प्रभावित करने वाली अधिक मांसपेशियों के शामिल होने पर एक मजबूत खांसी को प्राप्त करना मुश्किल हो सकता है। खांसी श्वसन प्रणाली का बचाव है जो हवा के माध्यम से उस मलबे को हटाने के लिए, जो श्वसन प्रणाली में प्रवेश कट गया हो सकता है, पर्याप्त हवा का उत्पादन करके फेफड़ों में से गुजारती है। यह फेफड़ों की सफाई के लिए एक प्राकृतिक तंत्र है।
स्थिति फेफड़ों के कार्य को प्रभावित करती है। बैठना फेफड़े के कार्य के लिए अच्छा है क्योंकि डायाफ्राम को गुरुत्वाकर्षण द्वारा सहायता मिल सकती है। हालांकि, बैठे रहना भी एक बाधा हो सकता है अगर पेट के बांधने का उपयोग नहीं किया जाता है, क्योंकि पेट की ढीली मांसपेशियों के कारण हो सकता है कि पेट को रोक कर न रखा गया हो। इससे बैठने पर पेट की गुहा में दबाव बढ़ जाता है, जो काम करने के लिए डायाफ्राम की क्षमता को प्रभावित करता है।
पुल्मोनरी एडीमा (फेफड़ों में तरल पदार्थ) तरल इकट्ठा होने के कारण टेट्राप्लाजिया की शुरुआत के साथ 50% व्यक्तियों में होता है। चोट में बाद में, हृदय संबंधी जटिलताओं, तरल अधिभार के कारण पल्मोनरी एडिमा या जारी अप्रभावी हृदय संबंधी कार्य से एडिमा विकसित हो सकता है। पेट द्वारा बांधने का उपयोग करने में विफलता से विकास का खतरा बढ़ जाता है।
पुल्मोनरी थ्रोम्बोएम्बोलिज़्म (P.E.) खराब हृदय संबंधी कार्य से (फेफड़ों में रक्त का थक्का या वायु का बुलबुला) भी होता है, जिसके परिणामस्वरूप खराब परिसंचरण, गति की कमी और संकुचन होता है। थक्का आमतौर पर शरीर में कहीं और बनता है और फेफड़े तक चला जाता है।
अन्य श्वसन निदान
वयस्क श्वसन संकट सिंड्रोम (एडल्ट रेसपिरेटरी डिस्ट्रेस सिंड्रोम या ARDS) – फेफड़े के थैलियों (एल्वियोली) में तरल पदार्थ का लंबी अवधि तक निर्माण
स्पृहा-सांस द्वारा सांस के पथ में द्रव या भोजन चले जाना और इसे साफ करने में असमर्थता
ब्रोंकाइटिस-ब्रोंकाई या फेफड़ों में मुख्य नलिकाएं की सूजन
ब्रोन्कोस्पास्म-ब्रोंकाई की ऐंठन जो वायुमार्ग को कस देती हैं जिससे सांस लेना या छोड़ना मुश्किल हो जाता है
फेफड़े का फोड़ा-फेफड़े में संक्रमण का एक बड़ा क्षेत्र
फुफ्फुस बहाव – जब फेफड़े सीधे उस झिल्ली पर रगड़ते हैं जिसमें यह होता है, जिससे काफी दर्द होता है
न्यूमो/हेमोथोरैक्स-रक्त और/या गैस उस झिल्ली में एकत्र होती है जिसमें फेफड़े होते हैं
फुफ्फुसीय एडीमा– फेफड़ों में अतिरिक्त तरल पदार्थ
ट्रेकाइटिस-शरीर में मुख्य श्वास पथ, मुंह से फेफड़ों तक, श्वासनली का संक्रमण
ऊपरी श्वसन संक्रमण (अप्पर रेस्पिरेटरी इन्फेक्शन या URI) – वायुमार्ग में एक संक्रमण लेकिन जो फेफड़ों में नहीं होता है (सबसे अधिक, एक ज़ुकाम)
वेंटिलेटरी विफलता-श्वसन प्रणाली के कार्य करने में कोई अक्षमता जो ऑक्सीजन को शरीर के अंदर ला रही है और कार्बन डाइऑक्साइड को शरीर से बाहर रही है
श्वसन विकारों की पहले से मौजूदगी या विकास से SCI के बाद सांस लेने में कठिनाई हो सकती है। कई व्यक्तियों में पहले से मौजूद श्वसन की स्थितियां या श्वसन स्थितियों की नई शुरुआत होती है। ये बीमारियां रीढ़ की हड्डी की चोट के बाद सांस लेने में कठिनाई के लिए एक योज्य प्रभाव पैदा करती हैं। श्वसन संबंधी रोगों के लिए उपचार जारी रहना चाहिए या कभी-कभी श्वसन स्वास्थ्य को बनाए रखने के लिए उन्नति की आवश्यकता होती है। सांस लेने को प्रभावित करने वाली कुछ स्थितियों में अस्थमा, COPD (बाधा उत्पन्न करने वाला पुराना फेफड़े का रोग), क्रोनिक ब्रोंकाइटिस, वातस्फीति, फेफड़े का कैंसर, सिस्टिक फाइब्रोसिस, फुफ्फुस बहाव (फेफड़े उस झिल्ली के खिलाफ रगड़ करते है जिसमें यह होता है जिसके कारण दर्द होता है)।
निद्रा श्वासरोध (स्लीप एपनिया)
स्लीप एपनिया एक सांस से संबंधित नींद की बीमारी है जहां व्यक्ति नींद के दौरान सांस लेना बंद कर देता है या अकुशलता से सांस लेता है। यह समय की छोटी अवधियों के लिए हो सकता है। इसमें पूरी तरह से सांस लेने की अनुपस्थिति या सांस लेने में कठिनाई शामिल हो सकती है। हो सकता है आप नहीं जानते हों कि आपको कठिनाई हो रही है क्योंकि आप सोते समय ध्यान नहीं देंगे। आम तौर पर, कोई और आपको बताता है कि आप खर्राटे लेते हैं या कि आपने नींद के दौरान सांस लेना बंद कर दिया है या आप हवा के लिए हांफते हैं। आप सिरदर्द, शुष्क मुँह, चिड़चिड़ापन, ध्यान केंद्रित करने में असमर्थता, दिन के दौरान थकान या दिन के दौरान नींद आने के लक्षणों को देख सकते हैं।
स्लीप एपनिया के तीन प्रकार होते हैं। ऑब्सट्रक्टिव स्लीप एपनिया सबसे आम है। यह गले की मांसपेशियों के शिथिल होने के कारण होता है जो हवा को गुजरने नहीं देता है। केंद्रीय स्लीप एपनिया तब होता है जब मस्तिष्क से सांस लेने का संदेश शरीर में आगे नहीं जाता है। स्लीप एपनिया के दोनों प्रकार के संयोजन को कॉम्प्लेक्स स्लीप एपनिया सिंड्रोम कहा जाता है। रीढ़ की हड्डी की चोट वाले व्यक्तियों में तीन प्रकारों में से कोई भी हो सकता है।
रीढ़ की हड्डी की चोट वाले लोगों में स्लीप एपनिया काफी आम है। यह टेट्राप्लाजिया वाले लोगों में आम है, जहां अनुमानित 25-40 प्रतिशत को यह स्थिति होती है। सांस लेने से संबंधित मांसपेशियों की कमजोरी के चोट के किसी भी स्तर पर शामिल होने की संभावना होती है। मोटापा, विशेष रूप से गर्दन और पेट में, स्लीप एपनिया के लिए भी एक जोखिम का कारक है। अपनी पीठ के बल सोना स्लीप एपनिया के लिए अबसे अधिक संवेदनशील स्थिति है। कुछ मांसपेशी को शिथिल करने वाली दवाएं (बैक्लोफेन, उदाहरण के लिए, श्वास को धीमा करने के लिए जाना जाता है) नींद के पैटर्न को प्रभावित करती हैं।
एक नींद अध्ययन स्लीप एपनिया के लिए आकलन है। इस स्थिति में, सोते समय आपकी निगरानी की जाती है। रीढ़ की हड्डी की चोट के साथ, आप यह सुनिश्चित करना चाहेंगे कि बिस्तर की सतह आपकी आवश्यकताओं को समायोजित करती है और अध्ययन से पहले आपकी शारीरिक देखभाल की आवश्यकताएं पूरी की जाएंगी।
उपचार में सोते समय श्वास को बनाए रखने के उपकरण शामिल हैं। इसमें रात की नींद और दिन के दौरान जरूरत पड़ने पर झपकी लेना शामिल है। निरंतर सकारात्मक वायुमार्ग दबाव (कंटीन्यूस पॉज़िटिव एयरवे प्रैशर या CPAP) एक उपकरण है जो नींद के दौरान वायुमार्ग को खुला रखने के लिए एक मास्क के माध्यम से हवा का दबाव देता है। यह सबसे अधिक इस्तेमाल किया जाने वाला उपचार है। विकल्पों में द्वि-स्तर सकारात्मक वायुमार्ग दबाव (बाइलेवल पॉजिटिव एयरवे प्रेशर या BPAP) शामिल है, यह एक ऐसा उपकरण है जो सांस छोड़ने के साथ अधिक दबाव और कम दबाव देता है। एक नया उपकरण एडेप्टिव सर्वो-वेंटिलेशन (ASV) है। यह वायु प्रवाह डिवाइस सोते समय आपके सांस लेने के पैटर्न को दोहराने के लिए आपके सामान्य श्वास के पैटर्न की नकल करता है। इसकी केवल कुछ प्रकार के स्लीप एपनिया के लिए सिफ़ारिश की जाती है। स्लीप एपनिया के प्रकार के आधार पर कुछ व्यक्तियों के लिए सोते समय शारीरिक रूप से वायुमार्ग को खोलने के लिए मौखिक उपकरण। मौखिक उपकरण कम से कम प्रभावी हैं, लेकिन कुछ व्यक्तियों के लिए काम करते हैं।
श्वसन प्रणाली का आकलन
श्वसन मुद्दों के लिए सही उपचार खोजने में पहला कदम स्थिति की प्रकृति को स्थापित करना है। रीढ़ की हड्डी की चोट के बाद स्वास्थ्य देखभाल की ज़रूरतें सभी के लिए अलग-अलग हैं।
शारीरिक मूल्यांकन श्वसन प्रणाली का पहला मूल्यांकन है। प्रति मिनट सांस की संख्या का एक दृश्य माप प्रारंभिक बिंदु है। सामान्य श्वास प्रति मिनट 12 से 20 श्वास है। अगर सांसें केवल अस्थायी रूप से परिश्रम के कारण नहीं बल्कि निरंतर अवधि के लिए 12 प्रति मिनट से कम हो या 25 सांस प्रति मिनट से अधिक हो तो सांस लेने में तकलीफ को नोट किया जाता है। प्रति मिनट ली जाने वाली सांसों की बढ़ी हुई संख्या बताती है कि शरीर में अधिक ऑक्सीजन की आवश्यकता है।
एक स्वास्थ्य देखभाल पेशेवर स्टेथोस्कोप का उपयोग करके आपके फेफड़ों को सुनेंगे। यह फेफड़ों की सभी पालियों के माध्यम से हवा की गुणवत्ता के बारे में जानकारी प्रदान करता है। श्वास की अनुपस्थिति, सांसों में कमी या अतिरिक्त शोर जैसे कि चटक और घरघराहटों को नोट किया जाता है।
आपके रक्त में ऑक्सीजन की मात्रा को पल्स ऑक्सीमीटर (SpO2) से मापा जा सकता है। यह एक छोटी सी क्लिप है जिसे आमतौर पर आपकी उंगली पर लगाया जाता है, जबकि आपके महत्वपूर्ण संकेतों का मेडिकल अप्वाइंटमेंट में मूल्यांकन किया जा रहा है या हो सकता है कि आपके तीव्र देखभाल अस्पताल में रहते हुए लंबे समय के मूल्यांकन के लिए फिंगर पैड प्रकार को रखा गया हो। उपकरण से आपकी उंगली के माध्यम से अवशोषित होने वाले प्रकाश की मात्रा रीडिंग प्रदान करती है। सामान्य 100% और 95% के बीच होती है। कम रीडिंग 90% पर या इससे कम होती है।
एक स्वास्थ्य इतिहास और पारिवारिक इतिहास यह देखने के लिए किया जाएगा कि क्या कोई सांस लेने की समस्या है जो आपको अस्थमा, COPD (बाधा उत्पन्न करने वाला पुराना फेफड़े का रोग), सायनस के मुद्दों, छाती की चोट, सर्जरी या किसी भी स्वास्थ्य संबंधी चिंताओं जैसे श्वसन संबंधी बीमारियों से हो सकती है जो आपके श्वास पर प्रभाव डाल सकती हैं। आपको किसी भी सांस से अंदर लेने वाले पदार्थों के बारे में पूछा जाएगा जो आप धूम्रपान, वेपिंग या गैर-चिकित्सकीय रूप से निर्धारित दवा के उपयोग के रूप में उपयोग करते हैं जो आपके शरीर के ऑक्सीकरण को प्रभावित करेगा।
आपके शरीर के ऊतक (त्वचा) सभी स्वस्थ और आपके प्राकृतिक रंग के होने चाहिए। यदि आपके होंठों या नाखूनों पर नीले रंग का निशान है, तो श्वसन संबंधी समस्याओं पर ध्यान दिया जा सकता है। अधिक गहरे नीले रंग का वर्णक एक अधिक महत्वपूर्ण सांस की समस्या या सांस लेने में परेशानी का एक लंबा समय दर्शाता है। नीला रंग इस बात का संकेत है कि आपके शरीर में ऑक्सीकरण नहीं हो रहा है। रंग परिवर्तन के पहले लक्षण आपके दिल से अधिक दूर शरीर के कुछ हिस्सों में होते हैं, जैसे कि पैर की उंगलियों और हाथों की उंगलियों में या उच्च केशिकाओं सांद्रता वाले क्षेत्रों में जैसे कि आपके होठ।
श्वास के साथ ग्रसनी, नाक बहना (सांस लेने के साथ व्यापक रूप से खुलना), घरघराहट, या छाती या पेट का पीछे हटना सभी शारीरिक संकेत हैं कि कोई व्यक्ति फेफड़ों में हवा खींचने के लिए अतिरिक्त प्रयास कर रहा है। सामान्य श्वसन में, आप छाती को उठते और गिरते देखेंगे, लेकिन आमतौर पर, शरीर में हवा लाने के लिए कोई अतिरिक्त आवाज़ या मांसपेशियों की आवाजाही नहीं होती है।
बुखार के बिना पसीना आना या गर्मी महसूस करना संकेत देता है कि व्यक्ति का शरीर कड़ी मेहनत कर रहा है। यह हवा अंदर लेने की ज़रूरत के अतिरिक्त प्रयास के कारण हो सकता है। एक व्यक्ति जो सांस लेने के लिए आगे झुकता है, वह वास्तव में हवा के लिए संघर्ष कर रहा है। यह एक संकेत है कि वे एक श्वसन पतन की ओर जा रहे हैं।
प्रयोगशाला परीक्षण का उपयोग शरीर के आंतरिक कार्य का आकलन करने के लिए किया जाता है। सांस लेने के लिए सामान्य लैब परीक्षणों में एक पूर्ण रक्त गणना (कंप्लीट ब्लड काउंट या CBC) शामिल है जो हीमोग्लोबिन, एक प्रोटीन जो शरीर के चारों ओर ऑक्सीजन का परिवहन करता है, सहित कई संकेतकों को मापता है। आपको ऑक्सीजन में सांस लेने की ज़रूरत है लेकिन एक बार आपके शरीर के अंदर जाने पर, हीमोग्लोबिन कोशिकाओं द्वारा उपयोग किए जाने के लिए ऑक्सीजन को चारों ओर ले जाएगा। यह शरीर से कुछ कार्बन डाइऑक्साइड को बाहर निकालने में भी मदद करता है।
रक्त गैसों (PaO2) को अक्सर कलाई पर एक धमनी से खींचा जाता है। यह परीक्षण रक्त निकालने के समय शरीर में ऑक्सीजन के निर्माण का आकलन करता है। यह पल्स ऑक्सीमीटर आकलन के समान है, सिवाय इसके कि इसमें शरीर के अंदर से रक्त प्राप्त करना शामिल है।
फेफड़ों के आकलन फेफड़ों को देखने या उनकी प्रभावशीलता की जांच करने के लिए शारीरिक परीक्षण हैं। छाती का एक्स-रे एक तस्वीर प्रदान करता है कि आपके फेफड़ों किस तरह के दिखाई देते हैं। यह इस बात को देखने के लिए एक उपयोगी उपकरण है कि क्या फेफड़ों में संक्रमण है जैसे कि निमोनिया या फेफड़ों में रुकावट। इसका उपयोग फेफड़ों की मूल संरचना के आकलन के साथ-साथ फेफड़ों के आकार को देखने के लिए भी किया जा सकता है। एक CT स्कैन या MRI और भी अधिक विस्तृत जानकारी प्रदान करता है।
पीक फ्लो मीटर हाथ में पकड़ने वाले डिवाइस होते हैं जो सांस छोड़ने (सांस बाहर निकालने) के बल को मापते हैं।
फेफड़ों के कार्य का परीक्षण आपके फेफड़े के कार्य का आकलन होता है। इसमें एक स्पाइरोमेट्री शामिल है जहां आप अपने फेफड़ों में जितनी हो सके हवा भरते हैं और जितना हो सके उतना सांस छोड़ते हैं। मात्राओं को मापा जाता है। साथ ही, परीक्षक यह आकलन करेगा कि ऐसा करना आपके लिए कितना आसान है।
इलेक्ट्रोमोग्राफी (EMG) का उपयोग आपकी छाती और पेट में हरकत के लिए तंत्रिका उत्तेजना पर मांसपेशियों की प्रतिक्रिया का आकलन करने के लिए किया जा सकता है। एक तंत्रिका चालन अध्ययन (नर्व कंडक्शन स्टडी या NCS) तंत्रिका कार्य का आकलन करता है। दोनों श्वसन तंत्रिकाओं और मांसपेशियों में लोच की उपस्थिति का निर्धारण करने में उपयोगी होते हैं। एक EMG/NCS डायाफ्राम के कार्य और सांस लेने में सहायता करने वाली अन्य नसों का आकलन कर सकता है।
रीढ़ की हड्डी की चोट के बाद श्वसन प्रणाली का उपचार
किसी भी स्तर पर बीमारी या रोग से रीढ़ की हड्डी में चोट वाले सभी व्यक्तियों को अपने श्वसन तंत्र को सर्वोत्तम स्थिति में रखने पर पूरा ध्यान देना चाहिए। रीढ़ की हड्डी की चोट वाले किसी भी व्यक्ति में श्वसन की स्थिति विकसित हो सकती है। निम्नलिखित जानकारी श्वसन प्रणाली को बनाए रखने में आपकी मदद करेगी।
अपना मुंह साफ रखें। यह रीढ़ की हड्डी की चोट के साथ या बिना वाले सभी लोगों के लिए फेफड़ों के स्वास्थ्य को बनाए रखने के लिए नंबर एक गतिविधि है। मौखिक स्वच्छता पर भारी अनुसंधान किया गया है। भोजन के कण जो आपके मुंह में या आपके दांतों के बीच में रहते हैं, थोड़े से समय के बाद भी सड़ने लगते हैं। पाचन में पहले चरणों में से एक के रूप में लार कणों को तोड़ने के लिए उन पर काम कर रही है। यदि आप गलती से सड़ चुके भोजन के कण को सांस से अंदर लेते हैं या आपका दम घुटता है, तो बैक्टीरिया आपके श्वसन तंत्र में प्रवेश करते हैं। यदि आप अपना मुंह साफ रखते हैं, लेकिन दम घुटता है, तो आपके मुंह में कोई खाद्य कण नहीं होना चाहिए और यदि है, तो भोजन के कण में कम बैक्टीरिया होंगे यदि कोई हो। अगर साफ खाना गलती से आपके फेफड़ों में प्रवेश कर जाए तो फेफड़ों के संक्रमण का खतरा बहुत कम होता है। अपने मुंह की सफाई, कुल्ला, फ्लॉसिंग और नियत दांतों की अप्वाइंटमेंटों को पूरा करके, अपने मुंह के स्वास्थ्य को बनाए रखें। यदि आप निगल नहीं सकते हैं या दम घुटने की सावधानी बरतते हैं, तो चूषण से जुड़ा टूथब्रश उपलब्ध है।
अपने शरीर में नमी बनाए रखने के लिए तरल पदार्थ पीएं। शरीर में पानी का स्तर बनाए रखना आपके फेफड़ों को नम, श्लेष्मा पतला और खांसी को दूर रख कर विशेष रूप से श्वसन प्रणाली में सभी प्रणालियों को प्रभावी ढंग से चालू रखता है।
अच्छी तरह संतुलित आहार खाएं। अपना वजन बनाए रखने के लिए अपना सेवन देखें। यह बहुत पतला होने से बचने के लिए कुछ कैलरियां जोड़ना या कुछ वज़न कम करने के लिए कम कैलोरीज़ लेना हो सकता है। अतिरिक्त पाउंड विशेष रूप से गर्दन के क्षेत्र में इकट्ठे हो सकते हैं, जिससे सांस लेना और अधिक मुश्किल हो सकता है या स्लीप एपनिया हो सकता है। पेट की मांसपेशियों का कमज़ोर कार्य पेट में नकारात्मक दबाव बनाता है जो शीर्ष दक्षता पर काम करने के लिए डायाफ्राम की क्षमता को प्रभावित करता है।
अपने आप को ठीक से और संरेखण में रखें। एक तरफ झुक कर बैठने या अपने सिर को आगे की ओर झुकाकर सोने से अपनी सांस लेने में बाधा आ सकती है। जब आप सोते हैं, विशेष रूप से अपनी पीठ पर, तो स्लीप एपनिया की जांच के लिए किसी को आपकी सांस सुनने को कहें।
अपने शरीर का व्यायाम करें। यह आपके शरीर के अंगों को किसी संवेदना के साथ या बिना हिलाकर या किसी के द्वारा आपके शरीर को व्यायाम प्रदान करके पूरा किया जा सकता है। गतिविधि में शामिल होने से शरीर उत्तेजित होता है और आपके द्वारा गहरी सांस लेने का कारण बन सकता है जिससे आपके फेफड़े साफ़ होते हैं।
गहरी सांस लें और खांसी करें। जितना हो सके गहराई से तीन सांसें लें, फिर खांसी करें। इससे कोई भी स्राव आपके फेफड़ों में चला जाता है। एक बार जब स्रावों के ढीला हो जाने पर, उन्हें बाहर निकलने में आसानी होती है। यदि आप खांसी नहीं कर सकते हैं, तो नीचे सूचीबद्ध शरीर के अंदर न जाने वाले श्वसन सहायक उपकरणों में से एक का उपयोग करें। यदि आप यांत्रिक वेंटिलेशन का उपयोग करते हैं, तो अपने स्वास्थ्य सेवा प्रदाता द्वारा अनुमति दिए जाने पर चिह्म बटन का उपयोग करें।
पेट बांधने वाली मशीन का उपयोग करें। यह एक बाहरी उपकरण है जो पेट की मांसपेशियों को सहारा देता है जिससे सांस लेना और खांसना अधिक कुशल हो जाता है।
धूम्रपान, वेपिंग या किसी भी गैर-चिकित्सकीय सांस द्वारा अंदर लेने वाले पदार्थ का इस्तेमाल या ऐसा करने वाले अन्य लोगों के आसपास रहना बंद करें। ये पदार्थ आपके फेफड़ों में भर जाते हैं इसलिए ऑक्सीजन आपके शरीर में नहीं जा सकती है। न केवल आप इन पदार्थों के लिए खुद को आदी बना रहे हैं, बल्कि आपको अपने स्वास्थ्य को बनाए रखने के लिए आवश्यक ऑक्सीजन नहीं मिल रही है। परिणाम दबाव वाली चोट, खराब परिसंचरण, हृदय और फेफड़ों की बीमारी होते हैं। धूम्रपान से फेफड़ों, अन्नप्रणाली, स्वरयंत्र, मुंह, गले, गुर्दे, मूत्राशय, यकृत, अग्न्याशय, पेट, गर्भाशय ग्रीवा, बृहदान्त्र, मलाशय और तीव्र मायलोयॉइड ल्यूकेमिया का कैंसर होता है। आपके स्वास्थ्य सेवा प्रदाता के माध्यम से उपलब्ध धूम्रपान को रोकने के आपके प्रयासों में सहायता के लिए चिकित्सा सहायता मौजूद है।
टीका लगवाएं और उन्हें समय पर लगवाते रहें। वार्षिक रूप से अपना फ्लू का टीका लगवाएं। निमोनिया का टीका हर 10 साल में दिया जाता है। इन खतरनाक बीमारियों से ग्रस्त होने के आपके जोखिम को कम करने के लिए ये आवश्यक हैं।
सांस लेने में सहायता
कई बार, यांत्रिक सहायता रीढ़ की हड्डी की चोट के बाद आपकी सांस लेने में मदद कर सकती है। जैसे स्लीप एपनिया के साथ होता है, सांस लेने में सहायता करने के कई तरीके हैं। सर्वोत्तम परिणामों के लिए सांस में सहायता करने वाले उपकरणों का चुनाव अपने स्वास्थ्य सेवा पेशेवर की सलाह के साथ किया जाना चाहिए।
गैर-इनवेसिव श्वसन सहायता
मुंह के पिछले भाग और नाक को स्राव से साफ रखने के लिए एक बल्ब सिरिंज का उपयोग करें। अगर आपको नाक सुड़कने में दिक्कत होती है तो यह बहुत मददगार है।
हल्की बंद नाक के लिए, भाप से भरे तरल पदार्थ पिएं, नम हवा में सांस लें जैसे कि भाप शॉवर वाले कमरे में रहना या ह्यूमिडिफायर का उपयोग करें। भाप श्लेष्मा को पतला करती है।
एक प्रोत्साहन स्पायरोमीटर का उपयोग वायुमार्ग और फेफड़ों के विस्तार करने के लिए किया जाता है। जब आप सांस लेते हैं, तो डिवाइस में छोटे प्लास्टिक के गोलों की एक श्रृंखला बढ़ेगी। लक्ष्य गोले के उत्थान को बढ़ाना और उन्हें स्थिर रखना है जो एक गहरी सांस प्रदान करते हुए आपके फेफड़ों का व्यायाम कराता है।
अन्य सांस संबंधी मांसपेशी प्रशिक्षण व्यायाम किसी सांस संबंधी या शारीरिक चिकित्सक द्वारा सिखाए जा सकते हैं।
पेट के बाँधने वाले उपकरण श्वसन क्रिया को बेहतर बनाने के लिए पेट की मांसपेशियों के संकुचन को मज़बूती देते हैं।
कई तकनीकें हैं जिनका उपयोग फेफड़ों में श्लेष्म और जमाव को ढीला करने के लिए किया जा सकता है।
- पसलियों पर दबाव या हल्का थपथपाने से जमाव को ढीला करने में मदद मिल सकती है।
- फल्लटर एक हैंडहेल्ड डिवाइस है जिसका उपयोग फेफड़ों से बलगम को ढीला करने के लिए किया जाता है। यह कुछ हद तक अस्थमा इन्हेलर जैसा दिखता है। डिवाइस के अंदर एक स्टील की गेंद वायुमार्ग और फेफड़ों की दीवारों के अंदर कंपन का कारण बनती है। यह हाथ की सीमित गति वाले व्यक्तियों द्वारा भी किया जा सकता है।
- पोस्चुरल ड्रेनेज गुरुत्वाकर्षण का उपयोग फेफड़ों के नीचे से स्राव को छाती में ऊपर तक ले जाने के लिए करता है जहां इसे खांसी से बाहर निकाला जा सकता है। यह आमतौर पर तब काम करता है जब सिर 15-20 मिनट के लिए पैरों से नीचे होता है। इस तरीके का प्रयास करने से पहले अपने स्वास्थ्य सेवा पेशेवर से इसके बारे में पता करना सुनिश्चित करें।
- ग्लोसोफैरिंजल श्वास का उपयोग, हवा की तेज़ श्रृंखलाओं को मुंह में “भरने” और हवा को फेफड़ों में धकेलने, और फिर संचित हवा को बाहर निकालने के लिए गहरी सांस लेने में मदद करने के लिए किया जा सकता है। इसका उपयोग खांसी में मदद करने के लिए किया जा सकता है।
- कुछ व्यक्तियों द्वारा किसी देखभालकर्ता द्वारा खांसी में सहायता उपयोग किया जाता है। अगर सही तरीके से न किया जाए तो यह हानिकारक हो सकता है। अपने स्वास्थ्य सेवा प्रदाता के साथ यह सुनिश्चित करने के लिए जांचें कि यह आपके चोट के स्तर पर सुरक्षित है और यह कि कार्य करने के लिए शिक्षित व्यक्ति इसे ठीक से कर रहा है। खांसी में अनुचित सहायता विभिन्न प्रकार के गंभीर स्वास्थ्य मुद्दों को जन्म दे सकती है।
दवाईयाँ
म्यूकोलाइटिक्स ऐसी दवाएं हैं जो वायुमार्गों, फेफड़ों, ब्रोंकाई और श्वासनली की सफाई में सहायता करती हैं, जिनमें शामिल हैं:
गुआएफेनेसिन (Guaifenesin) और अन्य बलगम निकालने वाले पदार्थ ऐसी गोलियां या तरल पदार्थ हैं जिन्हें श्वसन प्रणाली में पतले श्लेष्म तक ले जाया जा सकता है। कुछ व्यक्ति इसे कभी-कभी जरूरत पड़ने पर लेते हैं जबकि अन्य नियमित कार्यक्रम बना कर रखते हैं।
नेब्युलाइज्ड सोडियम बाइकार्बोनेट का उपयोग अक्सर कठिन स्राव को खत्म करने के लिए किया जाता है।
नेबुलाइज्ड एसिटाइलसिस्टीन स्राव को ढीला करने के लिए भी प्रभावी है, हालांकि यह प्रतिवर्त ब्रोन्कोस्पास्म को ट्रिगर कर सकता है।
गैर-इनवेसिव वेंटिलेशन (NIV) का उपयोग आमतौर पर तीव्र श्वसन शिथिलता (ARD) या तीव्र श्वसन विफलता (ARF) के लिए किया जाता है, लेकिन इसका उपयोग लंबी अवधि के श्वास के लिए भी किया जा सकता है।
यदि किसी व्यक्ति को शरीर में संरचनात्मक समस्या के बिना पर्याप्त ऑक्सीजन नहीं मिल रही है, तो नाक की नली के माध्यम से ऑक्सीजन प्रदान की जा सकती है। यह दो-शाखाओं वाली ट्यूब, कम प्रवाह या उच्च प्रवाह नाक प्रवेशनी का उपयोग करके हो सकता है जो ऑक्सीजन को बस नाक तक ही छोड़ती है। इस तकनीक का उपयोग करते समय, मुंह को ऑक्सीजन के पूर्ण प्रभाव को प्राप्त करने के लिए अधिकांश समय बंद रखना चाहिए। यदि मुंह बंद रखने में असमर्थ हैं, तो नाक और मुंह के ऊपर एक मास्क का उपयोग किया जा सकता है या ऊपरी शरीर को बिस्तर पर एक टेंट में रखा जा सकता है।
निरंतर सकारात्मक वायुमार्ग दबाव (कंटीन्यूस पॉज़िटिव एयरवे प्रैशर या CPAP) एक बाहरी श्वास उपकरण (NIV) है जो नाक पर और कभी-कभी मुंह पर भी फिट किया जाता है। इस उपचार के कई संस्करण हैं जिनमें नाक में निरंतर सकारात्मक वायुमार्ग दबाव (नेज़ल कंटीन्यूस पॉज़िटिव एयरवे प्रैशर या nCPAP) और बुलबुला निरंतर सकारात्मक वायुमार्ग दबाव (बबल कंटीन्यूस पॉज़िटिव एयरवे प्रैशर या BCPAP) शामिल हैं। प्रत्येक में अंतर हैं लेकिन सामान्य तौर पर वे नाक, वायुमार्ग और फेफड़ों को खुला रखने के लिए धीरे से सघन हवा अंदर भेजते हैं। आपने शायद वयस्कों के लिए इस उपचार के बारे में सुना होगा जिन्हें सोते समय अनके वायुमार्ग में बाधा आ जाती है (स्लीप एपनिया)। इन उपकरणों का उपयोग सोते समय सांस लेने के लिए किया जा सकता है ताकि पूरा दिन शरीर को आराम मिले या वायुमार्गों को खुला रखने के लिए और फेफड़ों में हवा या ऑक्सीजन प्रवाहित करने के लिए पूरा दिन किया जा सकता है।
अन्य प्रकार के NIV में नाक में रुक-रुक कर सकारात्मक दबाव वेंटिलेशन (नेज़ल इन्टर्मिटन्ट पॉज़िटिव प्रैशर वेंटिलेशन या NIPPV) शामिल हो सकते हैं जो नाक के माध्यम से पूर्ण श्वसन दबाव में आंतरायिक सांस प्रदान करने के लिए एक वेंटिलेटर का उपयोग करता है। बाइलेवल नेज़ल पॉजिटिव एयरवे प्रेशर (BiPAP) निम्न दबाव, लंबे समय तक प्रेरणा और दीर्घश्वास (कभी-कभी गहरी सांस) का उपयोग करता है। ये मशीनें हवा अंदर लेने और फिर हवा में कार्बन डाइऑक्साइड युक्त हवा को बाहर निकलने के लिए एक विशिष्ट श्वास पैटर्न का पालन करती हैं ।
यांत्रिक वेंटिलेशन
यांत्रिक वेंटिलेशन (मैकेनिकल वेंटिलेशन या MV) एक ट्यूब है जिसे सांस लेने के लिए मुंह या गले में रखा जाता है। इसे इनवेसिव माना जाता है क्योंकि श्वास नली को शरीर के अंदर रखा जाता है। अगर वेंटिलेशन लंबे समय के लिए होगा तो एक ट्रेकियोस्टोमी, या गर्दन के सामने के आधार पर एक सर्जिकल चीरा, सांस लेने के प्रयास को आसान बनाने के लिए किया जाता है।
यांत्रिक वेंटिलेटर के दो बुनियादी प्रकार हैं:
- नकारात्मक दबाव वेंटिलेटर, जैसे कि लोहे के फेफड़े, छाती के बाहर चारों ओर एक वैक्यूम बनाते हैं, जिससे छाती का विस्तार होता है और फेफड़ों में हवा का प्रवेश होता है।
- सकारात्मक दबाव वेंटिलेटर, जो कि 1940 के दशक से उपलब्ध हैं, हवा में सीधे फेफड़ों में हवा भरकर, विपरीत सिद्धांत पर काम करते हैं। वेंटिलेटर इनवेसिव होते हैं – गले क्षेत्र में एक वायु मार्ग बनाया जाता है, जिसे एक उपकरण के साथ फिट किया जाता है जिसे ज्यादातर लोग “ट्रेक” कहते हैं।
सामान्य तौर पर, C2 और इसके ऊपर पूर्ण न्यूरोलॉजिकल चोट वाले लोगों में कोई डायाफ्रामिक कार्य नहीं होता है और वेंटिलेटर की आवश्यकता होती है। C3 या C4 में पूर्ण चोटों वाले लोगों में डायाफ्रामिक कार्य हो सकते हैं और वेंटिलेटर से हटने की क्षमता हो सकती है। C5 और उससे नीचे पूर्ण चोटों वाले लोगों में बरकरार डायाफ्रामिक कार्य होता है और चोट के तुरंत बाद वेंटिलेटर की आवश्यकता हो सकती है लेकिन आमतौर पर वे डिवाइस को बंद करने में सक्षम होते हैं।
यांत्रिक वेंटिलेशन को धीरे-धीरे छोड़ना महत्वपूर्ण है क्योंकि यह निमोनिया और ट्रेकियोस्टोमी जटिलताओं जैसे कुछ स्वास्थ्य मुद्दों के जोखिम को कम करता है। यांत्रिक वेंटिलेटरी वीनिंग के परिणामस्वरूप भुगतान वाली सहायक देखभाल की कम ज़रूरत पड़ सकती है।
वेंटिलेटर पर सेटिंगों को आपकी व्यक्तिगत ज़रूरतों के लिए समायोजित किया जाएगा। सेटिंगों को विशिष्ट दिशा के बिना समायोजित नहीं किया जाना चाहिए। शब्द जो आप सुनेंगे और जो आपको पता होने चाहिएं:
पीक इंस्पिरेटरी प्रेशर (PIP) दबाव की वह अधिकतम मात्रा है जिसकी फेफड़ों को ऑक्सीजन के प्रवाह के लिए आवश्यकता होती है। यह छाती की दीवार की पर्याप्त हरकत से निर्धारित की जाती है।
इंस्पिरेटरी समय इसे नियंत्रित करने वाली मशीन द्वारा फेफड़ों को हवा से भरने के लिए श्वसन समय की लंबाई है।
पॉजिटिव एंड एक्सपाइरेटरी प्रेशर (PEEP) फेफड़ों में वह दबाव होता है जब हवा बाहर निकल सकती है या फेफड़ों का दबाव कम हो सकता है। सांस लेने में, हवा फेफड़ों में खींची जाती है, लेकिन दबाव को आराम आवश्य देना चाहिए ताकि हवा बाहर निकल सके।
PaO2/FiO2 अनुपात आंशिक दबाव धमनी ऑक्सीजन और प्रेरित ऑक्सीजन के अंश का अनुपात है। दूसरे शब्दों में, यह फेफड़ों में ऑक्सीजन की मात्रा है जो रक्त में एल्वियोली द्वारा ऑक्सीजन में परिवर्तित हो जाती है।
ज्वारीय मात्रा (टाइडल वॉल्यूम या TV) एक सांस में फेफड़ों से बाहर और अंदर हवा की मात्रा है।
विभिन्न प्रकार के यांत्रिक वेंटिलेशन एडेप्टर उपलब्ध हैं। कुछ मुंह से गुजरते हैं, लेकिन अधिकांश में एक ट्रेकियोस्टोमी ट्यूब होगी जिसे गर्दन में शल्य चिकित्सा द्वारा प्रत्यारोपित किया जाएगा। यह सांस लेने के काम को बहुत कम कर देता है क्योंकि हवा को नाक, मुंह और गले के माध्यम से यात्रा करने की आवश्यकता नहीं होती है। ट्रेकोस्टॉमी ट्यूब की सफाई और संक्रमण या श्लेष्म के निर्माण से बचने में सहायता करने के लिए परिवर्तन सहित क्षेत्र की सावधानीपूर्वक स्वच्छता को पूरा किया जाना चाहिए।
ट्रेकियोस्टोमी ट्यूबों से संबंधित संभावित जटिलताएं हैं, जिनमें सामान्य रूप से बोलने या निगलने में असमर्थता शामिल है। बोलने का नुकसान यांत्रिक वेंटिलेशन के सबसे निराशाजनक पहलुओं में से एक है। कुछ ट्रेकियोस्टोमी ट्यूबों को सांस छोड़ने के दौरान हवा को ऊपर की ओर निर्देशित करने के लिए डिज़ाइन किया गया है, और इस प्रकार नियमित, आवधिक अंतराल के दौरान बोलने देती हैं। बोलने देने के लिए अनुकूली वाल्व भी रखा जा सकता है। इन वाल्वों को ट्रेकियोस्टोमी ट्यूब और वेंटिलेटरी ट्यूबिंग के बीच संलग्न किया जा सकता है जिसे व्यक्ति अपने आप बोल सकेगा। वेंटिलेटरी सेटिंगों को बोलने देने के लिए समन्वित किया जाता है। साथ ही, जिन कंप्यूटरों को आंखों की गति से नियंत्रित किया जा सकता है, उनका उपयोग व्यक्ति के लिए बोलने के लिए भी किया जा सकता है।
एक और ट्रेकियोस्टोमी से जुड़ी जटिलता संक्रमण है। ट्यूब गर्दन में एक बाहरी पदार्थ है और इस प्रकार जीवों के अंदर जाने की संभावना पैदा करती है जिसे स्वाभाविक रूप से नाक और मुंह में प्राकृतिक रक्षा तंत्र द्वारा रोका जाएगा। ट्रेकियोस्टोमी साइट की दैनिक सफाई और ड्रेसिंग एक महत्वपूर्ण निवारक उपाय है।
चूषण अत्यधिक श्लेष्म और स्राव के निर्माण से फेफड़ों को साफ करने के लिए वेंटिलेटरी समर्थन के साथ विशिष्ट है। चूषण के लिए जीवाणुरहित तकनीक की आवश्यकता होती है। प्रत्येक चूषण सत्र में एक नया, जीवाणुरहित चूषण कैथेटर का उपयोग किया जाता है। इसे एक चूषण घटना में कई बार प्रवेश और बाहर किया जा सकता है लेकिन बैक्टीरिया के कारण बाद में उपयोग के लिए कभी भी बचाया नहीं जा सकता है। चूषण कैथेटर रोगी के आकार और ट्रेकियोस्टोमी के लिए उपयुक्त होना चाहिए।
चूषण कैथेटर पूरे समय चलना चाहिए जब वह वायुमार्ग के अंदर हो। चूषण को नाजुक वायुमार्ग ऊतक के साथ आराम करने देने से चोट या रक्तस्राव हो सकता है। वायुमार्ग में प्रवेश करते समय और चूषण कैथेटर को हटाने पर चूषण बंद होता है। जितने समय के लिए सक्शन कैथेटर फेफड़ों में हो सकता है, वह उस समय से अधिक नहीं होना चाहिए जिसके लिए आप अपनी सांस रोक सकते हैं। यदि प्रत्येक फेफड़े में प्रवेश करने में कठिनाई होती है और व्यक्ति के लिए रीढ़ की हड्डी की सावधानियां नहीं हैं, तो व्यक्ति अपने सिर को चूषण वाले फेफड़े से थोड़ा सा विपरीत दिशा में मोड़ सकता है। यह शरीर के आंतरिक शरीर क्रिया विज्ञान को समायोजित करता है इसलिए प्रत्येक फेफड़े का चूषण आसान हो जाता है।
ज़्यादातर लोग चूषण को असहज लेकिन सहन करने योग्य पाते हैं। यदि चूषण एक मुद्दा है, तो आप वायुमार्ग की सफाई के लिए एक विकल्प के रूप में एक कफ-असिस्ट (इनसफलेटर) पर विचार करना चाह सकते हैं क्योंकि यह थोड़ा अधिक कोमल है, हालांकि इसी आदत डालने में कुछ समय लग सकता है।
वेंटिलेटर पर निर्भर व्यक्तियों के लिए खांसी को बढ़ावा देने के लिए बाजार में कई मशीनें उपलब्ध हैं:
वेस्ट में हवा की नली द्वारा हवा के पल्स जनरेटर से जुड़ा हुआ एक फूलने वाले वेस्ट होता है, जो तेजी से हवा भर और खाली कर सकता है। यह बलगम को ढीला और पतला करने और इसे खांसी या चूषण से साफ करने के लिए केंद्रीय वायुमार्ग में ले जाने के लिए छाती की दीवार पर कोमल दबाव डालता है।
कफ-असिस्ट मशीन को, जैसा कि ऊपर बताया गया है, खांसी करने की स्थिति को यांत्रिक रूप से शुरू करके खांसी के कार्य को बढ़ावा देने के लिए डिज़ाइन किया जाता है। यह उपकरण एक इंस्पिरेशन प्रेशर सांस प्रदान करता है और इसके बाद तेजी से सांस बाहर निकालता है।
* चिकित्सा आवश्यकता होने पर निर्धारित करने के लिए वेस्ट और कफ-असिस्ट दोनों को मेडीकेयर द्वारा प्रतिपूर्ति के लिए अनुमोदित किया गया है।
श्वसन प्रत्यारोपण (न्यूरोप्रोस्थेसिस)
एक फ्रेनिक नर्व पेसमेकर एक इम्प्लांट है जिसे डायाफ्राम पर न्यूनतम इनवेसिव सर्जिकल प्रक्रिया में रखा जाता है। शरीर के बाहर एक नियंत्रण रखा जाता है जो कि संकुचन का कारण बनने के लिए फेरिक तंत्रिका को एक विद्युत उत्तेजना प्रदान करता है। फ्रेनिक नर्व पेसर कई वर्षों से उपलब्ध हैं। दो कंपनियां डायाफ्राम उत्तेजना प्रणाली प्रदान करती हैं:
1960 के दशक के मध्य से, अवेरी पेसमेकर का उपयोग तब से किया जा रहा है, जब FDA ने चिकित्सा उपकरणों को मंजूरी दे दी थी। प्रक्रिया में शरीर या गर्दन के माध्यम से सर्जरी करना शामिल होती है ताकि शरीर के दोनों किनारों पर फेरिक तंत्रिका का पता लगाया जा सके। नसों को उजागर किया जाता है और इलेक्ट्रोड के साथ जोड़ा जाता है। छाती गुहा में एक छोटा रेडियो रिसीवर भी प्रत्यारोपित किया जाता है; यह शरीर पर टैप किए गए बाहरी एंटीना द्वारा सक्रिय होता है।
2003 में क्रिस्टोफर रीव द्वारा एक प्रारंभिक नैदानिक परीक्षण में क्लीवलैंड में अग्रणी सिनेसैप सिस्टम का उपयोग किया गया था। FDA द्वारा 2008 में रीढ़ की हड्डी की चोट वाले लोगों में प्रत्यारोपण के लिए मंजूरी दी गई क्लीवलैंड प्रणाली, एक आउट पेशेंट लैप्रोस्कोपिक तकनीक का उपयोग करके अधिक सरल रूप से स्थापित की जाती है। डायाफ्राम मांसपेशी के प्रत्येक पक्ष पर दो इलेक्ट्रोड रखे जाते हैं, जिसमें बैटरी चालित उत्तेजक के माध्यम से तारों को त्वचा से जोड़ा जाता है। Synapse के पास भी ALS वाले लोगों में उपकरणों को प्रत्यारोपित करने के लिए FDA की मंजूरी है।
क्लीवलैंड FES सेंटर के शोधकर्ताओं ने मांग पर, टेट्राप्लाजिक रोगियों में एक बलगम वाली खांसी शुरू करने के लिए एक विद्युत उत्तेजना प्रोटोकॉल तैयार किया है। प्रणाली मूल्यांकन के अधीन है और अभी तक चिकित्सकीय रूप से उपलब्ध नहीं है।
पुनर्सुधार
कोई फ़िज़ियाट्रिस्ट या विशेषज्ञ शारीरिक पुनर्सुधार में आपकी सभी रीढ़ की हड्डी की चोटों की देखभाल के लिए आपकी देखभाल का नेतृत्व करेगा। आवश्यकतानुसार बुनियादी और उन्नत श्वसन मूल्यांकन पल्मोनरी विशेषज्ञों को दिए जाएंगे।
फुफ्फुसीय (श्वास) विशेषज्ञ श्वसन संबंधी समस्याओं वाले व्यक्तियों की देखभाल को निर्देशित करते हैं। फुफ्फुसीय विशेषज्ञ की सबसे अधिक उस समय सलाह ली जाती है यदि आपको कई प्रकार की श्वसन स्थितियां हो या श्वसन की उन्नत देखभाल की आवश्यकता हो।
यदि आप में सांस लेने के लिए श्वसन प्रत्यारोपण या न्यूरोप्रोस्थेसिस लगा हुआ है तो आपके श्वसन कार्य का परीक्षण करने के लिए एक पारंपरिक रेडियोलॉजिस्ट आपके फेफड़े के विशेषज्ञ के साथ काम कर सकता है।
श्वसन संबंधी कठिनाई होने पर रेस्पिरेटरी थेरेपिस्ट (RT) टीम का एक महत्वपूर्ण सदस्य बन जाता है। इस विशेषता में विशेष रूप से शिक्षित व्यक्ति शामिल हैं जो आपकी सांस लेने की समस्याओं के लिए दवा और उपचार की निगरानी करेंगे। आप RT से अपनी आवश्यकताओं के लिए कई प्रकार के उपचार प्राप्त कर सकते हैं। इन उपचारों में आपकी सांस लेने की क्षमता को बेहतर बनाने के लिए आपके यांत्रिक वेंटिलेशन से लेकर घर की देखभाल के व्यायाम तक शामिल हो सकते हैं।
पुनर्सुधार नर्सें सांस लेने की समस्याओं का पता लगाने में सहायक होती हैं, उपचार और दवाइयां प्रदान करती हैं जो आपके श्वसन स्वास्थ्य में सहायता करेंगी जैसा कि आपके फ़िज़ियाट्रिस्ट, पुल्मोनोलॉजिस्ट और श्वसन चिकित्सक द्वारा बताया गया है। नर्स ICU, पुनर्सुधार अस्पताल में आपकी आवश्यकताओं की देखभाल करेगी और आपकी होम केयर टीम का हिस्सा हो सकती है।
शारीरिक चिकित्सा (फिज़िकल थेरेपी या PT) आपकी सांस की ज़रूरतों के अनुकूल बनने के लिए मोटर कौशल के साथ आपकी सहायता करने के लिए प्रदान की जाएगी। वे ज़रूरत होने पर आपको ऊर्जा संरक्षण करना और साथ ही साथ सांस लेने के लिए अपनी मांसपेशियों को कैसे मजबूत बनाना है, सिखाया जाएगा।
व्यावसायिक चिकित्सा (ऑक्यूपेशनल थेरेपी या OT) दैनिक जीवन की गतिविधियों के लिए शिक्षा और उपचार प्रदान करता है जिन्हें आपकी श्वास की स्थिति के कारण बदलने की ज़रूरत हो सकती है और साथ ही श्वास सहायता उपकरणों के साथ गतिविधियों को अनुकूलित करना सिखाता है।
स्पीच/लैंग्वेज पैथोलॉजिस्ट (SLP CCC) आपको अनुकूलित सांस लेने वाले उपकरणों के साथ-साथ बोलना और निगलना सीखने के साथ-साथ दम घुटने (सांस अंदर लेना) के आपके जोखिमों को कम करने में मदद करेगा।
एक मनोवैज्ञानिक आपके जीवन जीने के नए तरीके को समायोजित करना सीखने में मानसिक स्वास्थ्य सहायता प्रदान करेगा।
सोशल वर्कर घर पर आपकी सहायता करने के लिए संसाधनों और कर्मचारियों का पता लगाने में आपके और आपके परिवार की सहायता करेंगे।
एक बीमा केस प्रबंधक आपके स्वास्थ्य की स्थिति के लिए आवश्यक देखभाल प्रदाताओं और उपकरणों का पता लगाने में सहायता कर सकता है।
अनुसंधान
बेंच (प्रयोगशाला) और क्लिनिकल (लोगों के साथ) दोनों शोध प्रभावी श्वसन क्रियाओं का अध्ययन करती हैं। श्वसन प्रणाली से संबंधित अनुसंधान सभी चिकित्सा विषयों को पार करता है। एक निदान के लिए जिस चीज की खोज की जाती है उसका उपयोग अन्य निदानों में किया जाता है जिसके परिणामस्वरूप ज्ञान का व्यापक आदान-प्रदान होता है।
श्वसन प्रणाली में किसी भी स्थिति वाले व्यक्तियों के लिए सांस लेने में सुधार करने के लिए, प्रौद्योगिकी में प्रगति हुई है और हो रही है। उपलब्ध उपकरणों की संख्या और प्रकार ने हाल के दिनों में विकल्पों में बहुत वृद्धि की है। लोग अधिक प्रभावी, अधिक आरामदायक और उपयोग करने में आसान उपकरणों और पुर्जों की उम्मीद कर रहे हैं।
विशेष रूप से रीढ़ की हड्डी की चोट वाले व्यक्तियों के लिए अनुसंधान में यह समझना शामिल है कि श्वसन तंत्र श्वास को बेहतर बनाने के दीर्घकालिक लक्ष्य के साथ कैसे काम करते हैं। कई शोधकर्ता इस बात का अध्ययन कर रहे हैं कि श्वसन प्रणाली भ्रूण में कैसे विकसित होती है, यह देखने के लिए कि क्या रीढ़ की हड्डी की चोट के बाद श्वसन संबंधी समस्याओं के उपचार के लिए प्राकृतिक विकास का उपयोग किया जा सकता है या नहीं। भ्रूण में कई तंत्रिकाएं विकसित होती हैं जो कि फेरिक तंत्रिका बनाती हैं। जो तंत्रिकाएं अतिरिक्त होती हैं, वे जन्म से पहले स्वाभाविक रूप से समाप्त हो जाती हैं। SCI के बाद सांस लेने में सुधार के लिए अतिरिक्त फेरेनिक नसों के विकास का उत्तेजना एक स्रोत हो सकता है।
प्लास्टिसिटी की न्यूरोलॉजिकल घटना का उपयोग किया जा रहा है। प्लास्टिसिटी एक सिद्धांत है कि तंत्रिका प्रणाली चुनौतियों के अनुकूल होगा। यह सिद्धांत सभी SCI और न्यूरोलॉजिकल अनुसंधान के माध्यम से उपयोग किया जाता है। शोधकर्ता यह जानने में रुचि रखते हैं कि तंत्रिका प्रणाली SCI के अनुकूल कैसे बनेगी और इस प्रक्रिया को कैसे प्रेरित किया और बढ़ाया जा सकता है।
सभी स्तरों पर SCI वाले व्यक्तियों को सांस लेने में सुधार करने के लिए व्यायाम सिखाया जाता है। यह स्थापित करने के लिए अध्ययन किए जा रहे हैं कि कौन सी चोट सबसे प्रभावी और किस स्तर पर है। चोट के पहले वर्ष के भीतर सांस प्रणाली का कुछ प्राकृतिक स्वास्थ्यलाभ प्रतीत होता है। यह सुधार कैसे होता है और आगे के सुधार के लिए इसका उपयोग कैसे किया जा सकता है इस पर शोध की जा रही है।
सांस लेने में सहायता करने वाली दवाओं पर अनुसंधान जारी है। एक उदाहरण है थियोफिलाइन, जो एक ऐसी दवा है जो अस्थमा जैसी श्वसन स्थितियों में उपयोग की जाती है, जिसे SCI वाले व्यक्तियों के लिए भी उपयोग और अध्ययन किया जाता है। साथ ही, सांस लेने की क्षमता को कम किए बिना, लोच को कम करने के लिए प्रशासन के संतुलन और सर्वोत्तम मार्ग को खोजने के लिए, स्पासिटिसिटी के लिए मांसपेशियों को आराम देने वाली दवा का अध्ययन किया जाता है।
श्वसन SCI संबंधी तथ्य और आंकड़े
रोग या आघात से रीढ़ की हड्डी में चोट वाले 80% व्यक्ति श्वसन संबंधी जटिलताओं से प्रभावित होंगे। *
SCI के बाद सबसे आम श्वसन जटिलताएं हैं अटेलेक्टासिस (फेफड़े का आंशिक या कुल पतन), निमोनिया (बैक्टीरिया, वायरल या फंगल संक्रमण) और श्वसन विफलता (शरीर में ऑक्सीजन लाने और/या कार्बन डाइऑक्साइड जारी करने में असमर्थता)।*
एक अध्ययन में C1-C4 की चोट वाले व्यक्तियों में श्वसन संबंधी जटिलताएं 84%, C5-C8 60% और T1-T12 65% थी।**
उपभोक्ता संसाधन
यदि आप श्वसन स्वास्थ्य के बारे में अधिक जानकारी तलाश में हैं या आपको कोई विशेष प्रश्न पूछना है, तो हमारे जानकारी विशेषज्ञ सप्ताह के व्यावसायिक कार्यदिवसों पर सोमवार से शुक्रवार, ईटी समय सुबह 7:00 बजे से रात 12:00 बजे (मध्यरात्रि) तक टोल-फ़्री नंबर 800-539-7309 पर उपलब्ध हैं।
आगे पढ़ने के लिए
संदर्भ
Berlowitz DJ, Wadsworth B, Ross J. Respiratory problems and management in people with spinal cord injury. Breathe (Sheff). 2016 Dec; 12(4): 328–340. doi: 10.1183/20734735.012616 PMCID: PMC5335574 PMID: 28270863
Brown R, DiMarco AF, Hoit JD, Garshick E. Respiratory Dysfunction and Management in Spinal Cord Injury. Respir Care. 2006 Aug; 51(8): 853–870. PMCID: PMC2495152 NIHMSID: NIHMS43993 PMID: 16867197
Cardozo CP. Respiratory Complications of Spinal Cord Injury. J Spinal Cord Med. 2007; 30(4): 307–308. doi: 10.1080/10790268.2007.11753945 PMCID: PMC2031931 PMID: 17853651
Goshgarian HG. The crossed phrenic phenomenon: a model for plasticity in the respiratory pathways following spinal cord injury J Appl Physiol (1985). 2003 Feb;94(2):795-810. doi: 0.1152/japplphysiol.00847.2002. PMID: 12531916 DOI: 10.1152/japplphysiol.00847.2002
Hristara-Papadopoulou A, Tsanakas J, Diomou G, Papadopoulou O. Current devices of respiratory physiotherapy. Hippokratia. 2008;12(4):211-20. PMID: 19158964
**Jackson AB, Groomes TE. ©1994 by the American Congress of Rehabilitation Medicine and the American Academy of Physical Medicine and Rehabilitation. Incidence of Respiratory Complications Following Spinal Cord Injury. Arch Phys Med Rehabil Vol75, March 1994. https://www.archives-pmr.org/article/0003-9993(94)90027-2/pdf
National Spinal Cord Injury Statistical Center. Spinal Cord Injury Facts and Figures at a Glance. 2019. https://www.christopherreeve.org/wp-content/uploads/2024/04/Facts20and20Figures20201920-20Final.pdf
Ozpinar A, Weiner GM, Ducruet AF. Epidemiology, clinical presentation, diagnostic evaluation, and prognosis of spinal arteriovenous malformations. Handb Clin Neurol. 2017;143:145-152. doi: 10.1016/B978-0-444-63640-9.00014-X.PMID: 28552136 DOI: 10.1016/B978-0-444-63640-9.00014-X
Schilero GJ, Spungen AM, Bauman WA, Radulovic M, Lesser M. Pulmonary function and spinal cord injury. Respir Physiol Neurobiol. 2009 May 15;166(3):129-41. doi: 10.1016/j.resp.2009.04.002. Epub 2009 Apr 9.
Slack RS, Shucart W. Respiratory dysfunction associated with traumatic injury to the central nervous system. Clin Chest Med. 1994 Dec;15(4):739-49.
*Tollefsen E, Fondenes, O. Respiratory complications associated with spinal cord injury. Tidsskr Nor Legeforen 2012, 132: 1111. doi: 10.4045/tidsskr.10.0922
Zimmer MB, Nantwi K, Goshgarian HG. Effect of Spinal Cord Injury on the Respiratory System: Basic Research and Current Clinical Treatment Options. J Spinal Cord Med. 2007; 30(4): 319–330. doi: 10.1080/10790268.2007.11753947 PMCID: PMC2031930 PMID: 17853653

