膀胱管理
膀胱管理
任何人都可能受到膀胱功能障碍的影响。与膀胱问题相关的常见医疗保健问题包括前列腺肥大、女性荷尔蒙变化、肥胖、便秘、影响认知的糖尿病问题(例如阿尔茨海默病和其他痴呆症)以及神经系统疾病和损伤(例如脊髓损伤、多发性硬化症和帕金森病)疾病。生活方式因素会影响膀胱功能,例如吸烟、不活动、过量饮酒和含糖饮料或以蛋白质为基础的饮食。某些药物的副作用可能会导致泌尿问题。有时,膀胱功能障碍的原因尚不清楚。
泌尿系统的工作机制
清除体内废物是保持健康的重要步骤。泌尿系统由完成这一过程的器官组成。排出体内液体废物是一项主要功能,但泌尿系统也负责调节血容量、血压和身体的化学成分。
清除体内液体废物从肾脏开始。这是两个器官,身体两侧各一个,位于胸腔的后部和底部。肾脏在不断运动过滤血液。不管你在做什么,肾脏都在过滤血液。由于某些激素,如加压素(抗利尿激素,ADH),肾脏确实会减慢夜间的工作,因此如果您没有膀胱功能障碍,则不必在晚上醒来上厕所。
在平常的一天,肾脏过滤大约 1,700 升或大约七杯血液。肾脏从血液中收集的废物变成尿液。肾脏由自主神经系统控制,自主神经系统是神经系统的一部分,使身体自动工作,或在没有意识控制的情况下工作。
每个肾脏都有一根长长的肌肉管,称为输尿管,延伸到膀胱。输尿管将尿液从肾脏输送到膀胱。它们被设计为使用蠕动或肌肉收缩来处理从肾脏到膀胱的单向流动。输尿管也由自主神经系统通过盆腔内脏神经和下腹下神经丛控制。然而,蠕动作用来自输尿管内的起搏器细胞。
一旦尿液进入膀胱,它就会储存在那里,直到适当的时候排放它。膀胱是位于盆底腹部底部的单个器官,就在耻骨上方。膀胱在医学上被称为逼尿肌。膀胱在充满尿液时会伸展,并在排空尿液时收缩。当尿液在膀胱中聚集时,会触发非常轻微的收缩。随着膀胱充盈,这些收缩变得更强。当需要排空膀胱时,大脑将收缩作为发出信号。
成人膀胱的最大容量在 300-500ccs 或 13 到 29 盎司之间。膀胱过度充盈会导致严重的问题和后果。成人的平均尿液量应约为两杯,因人而异。在儿童中,膀胱容量与年龄有关,但也受儿童体型的影响。儿科膀胱容量的估计使用以下公式计算:儿童的年龄加 2,然后乘以 30。 (AGE + 2)30 = 儿科膀胱容量,单位为 cc。或者,AGE + 2 提供以盎司为单位的儿童膀胱大小。
膀胱由受自主神经系统控制的平滑肌、L2 的交感神经和 S2、3、4 的副交感神经组成。交感神经系统调节尿液储存。副交感神经系统控制膀胱收缩和尿液储存。在 S2、3、4 处离开脊柱的阴部神经也起作用,尤其是在尿道外括约肌中。
膀胱有三个开口,两个在输尿管的顶部,用于从肾脏输送尿液,一个在膀胱的底部,用于排泄尿液。这个用于排尿的开口称为尿道。男性的尿道在阴茎的长度上大约有八英寸长。在女性中,尿道长约一英寸半。
尿道包含两个括约肌(圆形肌)。膀胱内括约肌位于膀胱的开口处。它是膀胱肌肉的一部分。它受自主神经系统的控制,这意味着一个人无法自主控制它。当膀胱收缩足够强时,尿液会自动通过膀胱内括约肌流出。第二个括约肌,即外括约肌,由骨骼肌构成,受神经系统躯体部分的控制。躯体神经在你的意志控制之下。当您选择从膀胱排空尿液时,您会打开和关闭外括约肌。在 S2、3、4 处也离开脊柱的阴部神经是外尿道括约肌的运动神经。
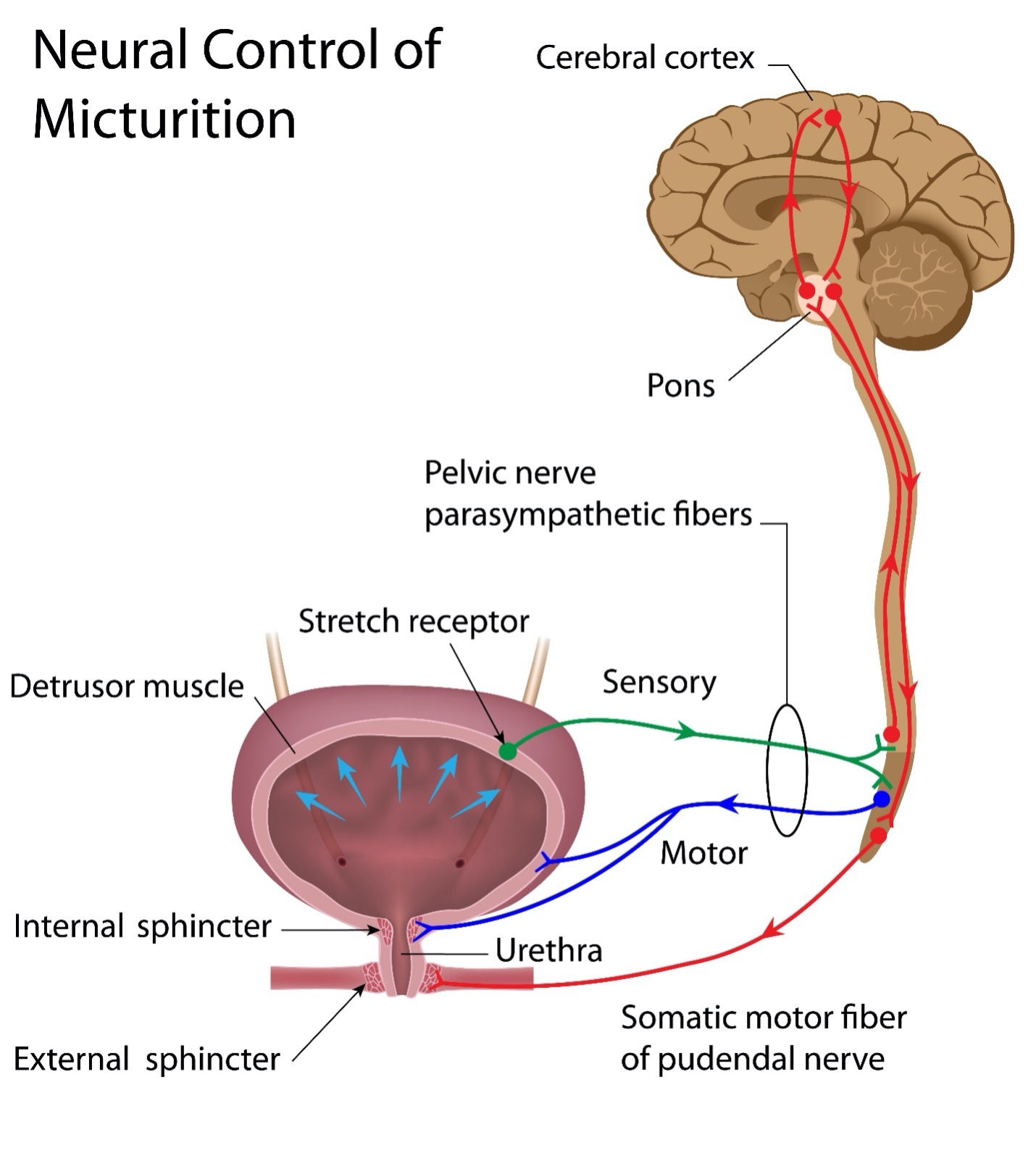
总之,肾脏产生尿液,输尿管将尿液从肾脏转移到膀胱,膀胱储存尿液。当尿液准备好排出时,内外括约肌打开,膀胱壁收缩,尿液被排出。排尿完成后,括约肌关闭,膀胱可以再次储存尿液。所有这一切都必须在精确和有序的协调中发生。
请注意下图,排出尿液是排尿的另一个词。
膀胱功能障碍
膀胱问题从根本上表现为两种方式,失禁和滞留。尿失禁是在社会可接受的时刻之前无法控制尿量。尿潴留是无法部分或完全排空膀胱。对于身体功能来说,没有一项是简单的,因此可能会出现尿潴留和尿失禁的组合。泌尿功能障碍的原因需要治疗。
膀胱功能障碍源于身体调理不当,无法通过括约肌功能调节膀胱收缩。这可能是许多因素造成的,包括疾病和神经问题。超过括约肌或弱括约肌力量的膀胱收缩可导致尿失禁。梗阻会导致尿潴留。中枢神经系统 (CNS) 问题导致膀胱和括约肌之间的沟通不畅可能导致膀胱潴留或神经源性膀胱。
泌尿系统功能障碍可能导致几个问题。
膀胱萎缩是一种仍处于收缩状态的小膀胱。这是因为没有锻炼膀胱的伸展和收缩能力。最常发生是由于通过尿道或耻骨上开口长期放置导管,导致立即排出尿液而不是在排空之前让膀胱充盈。
膀胱增大(肥大)是由于过度拉伸导致膀胱肌肉壁增厚。不断地过度填充膀胱而不排空会导致膀胱壁肌肉过度伸展,从而使其变厚。最常见的原因是阻塞,但也可能来自神经系统原因。膀胱肥大的人排空膀胱有困难,感觉他们需要经常上厕所并且尿流缓慢。
自主神经反射障碍(AD) 患有脊髓损伤、脑损伤和医学诊断影响脊髓的个体可能会出现自主神经系统 (ANS) 的中断。这是来自脊髓损伤水平以下的身体的误传,通常在 T6 或以上。身体感觉到有什么不对劲,但无法识别问题。因此,它触发了“战斗或逃跑”的反应。膀胱问题是 AD 的主要来源。这是一种医疗紧急情况,血压升高到个人平均血压的 40 或更多收缩压(最高数字)。需要找到并移除触发器。有关 AD 的更多详细信息,请访问:https://www.christopherreeve.org/zh/international/chinese-hub/钱包卡
泌尿系统癌症可以发生在任何人身上。风险因素包括吸烟(50% 的膀胱癌是由吸烟引起的)、接触有毒化学物质、某些形式的辐射和长期感染。以前,导管插入术是一种风险,但自从从导管插入术用品中去除乳胶后就不再存在风险了。
逼尿肌括约肌协同失调 (DSD) 当膀胱肌肉收缩与尿道括约肌不协调时,就会发生逼尿肌括约肌协同失调 (DSD)。要么膀胱肌肉收缩而括约肌保持关闭,要么括约肌打开而没有成功的膀胱收缩以排出尿液。收缩的膀胱和闭合的括约肌会导致肾脏反流。
男性解剖结构的感染 细菌可以从泌尿系统传播到男性器官,因为它们共享一个连通通道。这可能包括前列腺炎、附睾炎和附睾-睾丸炎(睾丸炎症)肾脏功能障碍和损伤 当尿液因感染和疾病而回流到泌尿系统时,就会导致肾脏功能障碍和损伤。尿液从肾脏通过输尿管流向膀胱。然而,由于膀胱中的高压或不允许尿液自然通过的阻塞导致的回流会导致尿液储存在没有能力储存的肾脏中。糖尿病和高血压等疾病也会影响肾脏的功能。保持肾脏健康是膀胱管理的首要任务。
阻塞可能是肾脏、输尿管或尿道的阻塞,使尿液无法通过系统的该部分。这可能来自结石、血块、狭窄、疤痕、前列腺肥大或其他身体器官,也可能来自粪便便秘或嵌塞。
败血症是一种遍及全身的感染。它可以从泌尿系统开始或从身体的其他部位传播到泌尿系统。败血症是一种医疗紧急情况。有关败血症的更多详细信息:https://www.christopherreeve.org/zh/international/chinese-hub/钱包卡
结石是坚硬的晶体,经过矿化形成石头。它们可以出现在泌尿系统的任何部位。在膀胱中,它们可能很小并且会在没有通知的情况下通过。较大的结石会阻碍尿液通过并引起疼痛。由于输尿管的直径很小,穿过输尿管的结石可能会很痛。在肾脏中,没有可能损坏脆弱组织的结石。结石的粗糙边缘会导致出血。在脊髓损伤患者中,结石可导致自主神经反射异常和痉挛增加。
尿道炎是尿道(身体上膀胱的开口)的炎症或感染。发生这种情况的原因有很多,但对于插管的人来说,可能是因为将肥皂或清洁液留在尿道或周围区域。
尿路反流是尿液倒流,经输尿管流入肾脏的过程。由于肾脏没有储存能力,因此会发生损害,导致肾功能衰竭。
尿路感染是泌尿系统任何部位的感染。大多数情况下,感染始于膀胱,然后会扩散到肾脏。尽快治疗感染以确保其不会传播至关重要。细菌可以随时进入泌尿系统。大多数情况下,进入是通过尿道,通常会发现大量细菌。细菌可以侵入泌尿系统的任何部分。应及时治疗感染。
早期发现感染更容易治疗。尿路感染的迹象是:持续的排尿冲动,尤其是排尿时有灼热感,尿频,混浊,恶臭,粘液,沉淀物或血尿,排尿疼痛或耻骨区域疼痛,腰痛,发烧,发冷,恶心,头痛,疲倦,自发性尿失禁。身体感觉减退的人可能会注意到自主神经反射异常 (AD) 症状、痉挛增加或涉及身体某个部位的疼痛,尤其是肩部或下巴。
具有泌尿系统副作用的药物
有些药物会影响泌尿系统。过多或过量服用这些药物、液体和添加物会产生副作用,导致泌尿功能紊乱。
| 药物/液体/补充剂 | 对泌尿系统的影响 |
|---|---|
| 酒 | 尿急、尿频和功能性尿失禁。减少对需要上厕所的意识。 |
| 抗胆碱药 | 尿潴留和溢尿失禁。 |
| 抗抑郁药 | 尿潴留、溢尿失禁和滴水。 |
| 抗精神病药 | 尿潴留、溢尿失禁和滴水。 |
| 抗高血压药 | 压力性尿失禁,尤其是女性 |
| 咖啡因 | 尿急、尿频和尿失禁。 |
| 利尿剂 | 尿急和尿频。尿失禁可以通过在一天的早期服用药物和有计划的如厕来控制。 |
| 非甾体抗炎药(NSAIDS) | 减少对需要上厕所的意识。急迫,功能性尿失禁。 |
| 类阿片 | 减少对需要上厕所的意识。急迫,功能性尿失禁。 |
| 含糖饮料 | 尿急和尿频。 |
| 维生素C,D | 过量排尿频繁 |
尿失禁:类型和治疗
有些人由于不一定来自中枢神经系统 (CNS) 或周围神经系统 (PNS) 的问题而出现尿失禁。泌尿系统问题的根源也可能来自荷尔蒙变化、骨盆底肌肉松弛和疾病。应与您的医疗保健专业人员讨论尿失禁,以确保您正在解决和治疗正确的问题。那些有脊髓损伤的人、一些有脑部损伤的人和有某些疾病的人都有神经源性膀胱,这是神经的误传。继续下文,了解有关神经源性膀胱的更多信息。
急迫性尿失禁是一种突然的排尿冲动并伴有漏尿。这是由异常的膀胱收缩引起的,它可以压倒外括约肌的力量来控制体内的尿液,直到适当的时候将其排出。
急迫性尿失禁最常见的原因是尿路感染,但也可能来自糖尿病、中风、多发性硬化症、帕金森病、膀胱刺激或脊髓损伤等疾病。任何人都可能出现急迫性尿失禁,但最常见于老年人、肥胖者、有剖腹产或盆腔手术史的女性、患有前列腺疾病或手术的男性,或患有膀胱癌或前列腺癌的患者。通常原因是未知的。
急迫性尿失禁的治疗包括改变行为,按时如厕,保持膀胱排空,以避免引发膀胱收缩。避免咖啡因、含糖饮料和酒精,它们会增加小便的冲动。避免提重物。通过进行凯格尔运动或使用加重的阴道插入物来加强骨盆肌肉来收紧骨盆底。减肥也有助于减轻腹部负荷。生物反馈可用于学习减少收缩反应。
使用药物可以减少膀胱收缩。有多种选择,包括:达非那新 (Enablex)、非索罗定 (Toviaz)、米拉贝隆 (Myrbetriq)、奥昔布宁 (Ditropan、Ditropan XL、Gelnique、Oxytrol)、索利那新 (VESIcare)、托特罗定 (Detrol、Detrol San)、trospium , 莨菪碱 (Anaspaz, Cystospaz, Hyosol, Hyospaz, Levbid, Levsin) 或双环胺 (Antispas, Bentyl, Byclomine, Di-Spaz, Dibent, Or-Tyl, Spasmoject)。
肉毒素注射可用于膀胱以减少膀胱收缩或痉挛(音调)的频率和严重程度。这些注射需要重复来保持有效性
其他治疗包括电刺激以加强尿道括约肌。还有一些手术技术和植入物可以增加括约肌的顺应性。
膀胱过度活动症 (OAB) 是膀胱过度活动症,通常比急迫性尿失禁更连续。 OAB 的迹象包括频繁的小便冲动和白天排尿超过 8-10 次或夜间排尿两次。除了漏尿(急迫性尿失禁)之外,OAB 可能会也可能不会。 OAB 和急迫性尿失禁可能是混合问题。
膀胱过度活动症可能发生在任何人身上,但可能是多发性硬化症、糖尿病、更年期荷尔蒙变化、肿瘤、膀胱结石、前列腺肥大、便秘或手术治疗其他形式的尿失禁等疾病的结果。中风、阿尔茨海默病或其他痴呆症等认知能力下降的人有患 OAB 的风险。尿路感染模仿 OAB 的症状。
改变行为可以帮助 OAB。这些包括按时排尿。练习在短时间内保持或延迟排尿,最终会延长排尿时间。改变液体以减少或消除咖啡因、含糖饮料和酒精将有助于减少小便的冲动。通过凯格尔运动和全身运动来收紧骨盆底。保持健康的体重。停止吸烟以消除对膀胱有刺激性的尼古丁。生物反馈可用于学习减少收缩反应。
在 OAB 中,排尿时膀胱可能无法完全排空。会引发更多的收缩,但无法排出尿液。如果膀胱排空不完全,可以开始间歇性导尿。
如果 OAB 来自女性的荷尔蒙变化,则可以添加雌激素以增强组织。药物可用于帮助排空膀胱。这些包括托特罗定 (Detrol)、药丸形式的奥昔布宁 (Ditropan XL) 或用作皮肤贴剂 (Oxytrol) 或凝胶 (Gelnique)、trospium、索利那新 (VESIcare)、达非那新 (Enablex)、非索罗定 (Toviaz) 或米拉贝隆 (米尔贝特里克)。
将肉毒杆菌注射到膀胱可以平息收缩。通过皮肤或作为体内植入物的电刺激可用于中断膀胱收缩信号。可能会进行更复杂的 OAB 手术,例如膀胱增大或扩大或膀胱切除术。
压力性尿失禁是由于腹内压过高而无法控制的漏尿。通常,压力性尿失禁发生在运动、提重物、弯腰、跑步、咳嗽、大笑或打喷嚏时。这在多次阴道分娩、子宫切除术或绝经后的女性中更为常见。在男性中,它更常发生在前列腺手术后。两性的风险因素是衰老、吸烟或其他导致严重咳嗽、肥胖、便秘、性交以及过度使用咖啡因和酒精的医疗问题。
目前,没有批准的药物用于治疗压力性尿失禁。雌激素可能有助于减少女性压力性尿失禁。抗抑郁药度洛西汀 (Cymbalta) 正在测试治疗压力性尿失禁,并取得了可喜的结果。有许多非处方药可以使用,但结果各不相同。
压力性尿失禁的治疗包括骨盆底锻炼以加强肌肉。建议改变生活方式,包括控制体重、戒烟以减少咳嗽以及限制咖啡因和酒精的摄入。更先进的治疗方法是注射肉毒杆菌素、电刺激和手术重建骨盆底或妇科手术。
溢出性尿失禁 由于无法完全排空膀胱,溢出性尿失禁会导致尿液滴落。感觉不到排空膀胱的冲动。它是由膀胱出口区域任何部位的阻塞引起的,原因是前列腺问题或其他尿道狭窄或收缩,膀胱肌肉无力,无法完全排出尿液或神经损伤。原因可能是特定的,也可能是问题的组合。
溢出性尿失禁的来源包括临时问题,例如术后麻醉或分娩后。疾病可导致溢出性尿失禁,包括糖尿病、酒精中毒、帕金森氏病、多发性硬化症、背部问题/背部手术或脊柱裂造成的神经损伤。某些药物的副作用会导致膀胱过度活动症,包括某些抗惊厥药和抗抑郁药,它们会影响到膀胱的神经信号。
治疗包括行为改变,例如安排膀胱管理和排尿后等待 30 秒并尝试再次排尿。溢流性尿失禁可以通过间歇性导尿治疗。此外,治疗导致它的潜在病症将是必要的。
一种治疗溢出性尿失禁的药物是氨甲酰甲胆碱,它是一种与乙酰胆碱相关的胆碱能药物。它有 Duvoid、Myotonachol、Urecholine 和 Urocarb。对于男性,排尿前列腺肥大可以使用 α-肾上腺素能阻滞剂治疗,例如多沙唑嗪 (Cardura)、阿夫唑嗪 (Uroxatal)、哌唑嗪 (Minipress)、坦索罗辛 (Flomax)、西洛多辛 (Rapaflo) 和特拉唑嗪 (Hytrin)。
功能性尿失禁是一个人意识到有小便的冲动但根本无法及时上厕所的问题。问题可能是无法足够快地移动他们的身体,难以脱掉衣服,身体或设备的身体损伤,或者过程太复杂而无法解决的思维(认知)问题。
功能性尿失禁的治疗是通过调整衣服或身体环境使过程更容易。随着紧迫性降低,按时上厕所厕会有所帮助。如果问题的根源是可以纠正的身体损伤,那应该是一个目标。
混合性尿失禁是上述任何问题的组合。可能需要结合治疗来解决混合性尿失禁。
尿潴留
泌尿系统阻塞 当某物阻止尿液完全或部分离开身体时,就会发生泌尿系统阻塞。这发生在前列腺肥大、便秘、膀胱癌、肿瘤、纤维化、子宫内膜异位症、肾结石和血块中。它可能是阻止泌尿系统任何部分工作或允许尿液流过系统或流出身体的任何问题。泌尿系统的阻塞可能发生在出生前,这是通过母亲的血液检查和超声波检测出来的。
梗阻的症状包括排尿困难、尿流变慢(滴水)、尿频、尿量减少、血,或只是感觉膀胱不排空。
治疗是清除或打开阻塞物。如果尿液没有通过尿道流出体外,它就会从输尿管回流到肾脏中。必须迅速采取行动以防止对肾脏造成损害
治疗包括临时放置留置导管,如果可能的话,打开尿道让尿液流出。根据阻塞的位置,可以将支架放置在输尿管或尿道中以打开流量。如果阻塞的根源是前列腺肥大、肿瘤或其他阻塞,则需要通过手术来纠正阻塞问题。
神经源性膀胱(神经源性膀胱功能障碍):类型和治疗 当控制膀胱功能的神经和肌肉出现问题时,就会发生神经源性膀胱。泌尿系统的各个部分需要协同工作才能有效排除尿液。神经源性意味着神经传递存在困难。当信息在大脑和大脑之间的发送受到影响时,就会诊断出神经源性膀胱。这可能是由中枢神经系统(大脑和脊髓)或周围神经系统(体内神经)的疾病或损伤引起的。神经源性膀胱的原因包括以下和其他:
- 影响大脑或脊髓的疾病
- 影响脊髓的先天缺陷
- 脑或脊髓事故
- 周围神经损伤
- 遗传神经问题
- 泌尿系统或身体感染
- 重金属中毒
- 脑或脊髓肿瘤
- 脑血管意外 (CVA) 或中风
- 大脑或脊髓
- 糖尿病
- 多发性硬化症
- 帕金森病
- 脊柱裂
- 脑瘫
神经源性膀胱的类型是不受抑制的、反射亢进的(痉挛)、松弛的和混合的。
不受抑制的神经源性膀胱是膀胱已满的感觉或识别减少。尿失禁(不自主排尿)的发生是因为个体没有意识到排尿的冲动。它与脑损伤、中风、痴呆和多发性硬化症有关。
不受抑制的神经源性膀胱可以通过行为改变来治疗,例如安排膀胱管理时间,慢慢延长排尿之间的时间。监测液体摄入量和液体类型可以避免突发事故。可以使用收紧括约肌或放松膀胱收缩的药物(抗胆碱能药)。此外,可能有必要开始间歇性导尿计划 (IMC),该计划安排了插入导管以从膀胱排出尿液的时间。
反射性(超反射性)神经源性膀胱通常见于神经系统上运动神经元 (UMN) 损伤的患者。上运动神经元 (UMN) 是人类运动的主要来源。 UMN的细胞体位于中枢神经系统、大脑和脑干的上部。 UMN 通过称为中间神经元的连接点连接到下运动神经元 (LMN)。除非受到伤害或疾病的干扰,否则运动信息将遵循这条路径。 UMN 损伤的结果通常见于患有颈部和胸部疾病或损伤的个体。反射性神经源性膀胱发生在 T10 以上脊髓损伤的个体中。
当运动信息从大脑发出但 UMN 受损时,信息会被误解或无法通过。对 UMN 的损伤会导致膀胱反射性或痉挛。这可能会在体内看到或在体内产生影响。
显示 UMN 损伤的一种方式是通过反射性(痉挛性或张力性)膀胱。这个膀胱会充满尿液,但会触发自动排空。排出的尿液量可以是膀胱中的所有尿液,也可以是少量尿液。这是因为膀胱的肌肉会像括约肌一样收缩。这种失调导致尿液滞留在膀胱中,产生高压,从而导致尿液从输尿管回流到肾脏。由于肾脏不储存尿液,因此会造成损害。治疗可以预防肾脏损害。
反射性神经源性膀胱的治疗取决于个人的需要。手部功能受限且膀胱压力较高的高级损伤男性可能会进行括约肌切开术。这是一种外科手术,在外括约肌上做一个小切口,导致尿液自由流出膀胱。然后使用外部导管收集和容纳尿液。这降低了尿液回流到肾脏的风险。
由于女性的解剖结构,尿液收集系统不可用(尽管许多人正在努力),因此使用替代品。对于男性或女性,替代方案包括耻骨上导管,将其放置在耻骨上方腹部手术创建的开口中。导管被放置在这个开口中,以便尿液自由流动。另一种方法是尿道使用留置导管。
如果手部功能足够,则开始自我间歇性导管插入术。这是一个通过临时导管放置从膀胱排出尿液的过程。一旦尿液排出,导管就会被移除。需要监测液体以避免过度填充膀胱
弛缓性神经源性膀胱 下运动神经元 (LMN) 的细胞体位于脊髓、神经根、脑干的颅神经核和具有运动功能的颅神经的下中枢神经系统中。 LMN 从 UMN 接收消息以进行移动。它们直接与骨骼肌连接以进行随意运动。信息从大脑发送到身体以快速移动、缓慢移动或保持原样。
当 LMN 受损时,来自大脑的信息会被误解或无法传输到身体。结果是软弱无力。 LMN 损伤最常见于患有腰椎和骶骨疾病或损伤的个体。中枢神经系统 (CNS) 以及周围神经系统 (PNS) 的神经通常都会受到影响。
在受伤水平以下,您的身体也会变得松弛,包括膀胱,它会充满尿液但不会排出尿液。膀胱不会以通常的方式收缩。尿液只是继续填充膀胱至容量过剩。有时,可能会出现自动排尿或尿失禁,因为作为膀胱肌肉一部分的内括约肌没有收缩。由于瘫痪,个体可能无法自主控制外尿道括约肌。通常情况下,膀胱中的全部尿液不会被排出。残留的尿液留在膀胱中。膀胱可能会变得太满以致破裂,或者患者会失禁(不自觉地排出尿液)。
如果反射弧保留,拉伸直肠开口可能会导致尿液排出。这必须在定时的基础上完成,因为大脑无法接收到充满膀胱的感觉信号。轻拍膀胱区域也可以刺激一些人的排尿。松弛性神经源性膀胱的治疗也可以通过间歇性导尿进行管理。
患有松弛神经源性膀胱的个体可能会使用 Credé 的动作(将手向下滚动膀胱上方的皮肤)或 Valsalva 动作(向下)作为排尿的诱因。要利用这些排尿方法,您必须确保您的括约肌阻力较低,以便尿液可以轻松地从尿道流出。如果您的括约肌紧绷,这些活动会在膀胱中形成压力,从而导致尿液回流到肾脏中。虽然有些人仍在使用 Valsalva,但由于直肠压力导致脱垂,它已被停用。请咨询您的医疗保健专业人员,以确保这些做法对您的个人需求是安全的。如果您的括约肌过紧,可以使用药物来帮助放松。或者,可以进行括约肌切开术,即在括约肌上做一个小的手术切口,但是,这会导致持续性尿失禁。
混合神经源性膀胱 在某些情况下,患者同时具有 UMN 和 LMN 损伤。例如,膀胱可能是反射性的,但外括约肌松弛导致尿失禁。或者膀胱可能因反射性外括约肌而松弛。这会造成无法排尿的大型高压膀胱。
膀胱问题的诊断
膀胱管理问题应由医疗保健专业人员诊断。假设你有一种类型的膀胱问题,而这是另一种可能会导致进一步的并发症和泌尿系统损害。自我管理会导致严重的并发症,尤其是肾脏。例如,当您真的有神经源性膀胱渗漏时,治疗您认为是溢流性尿失禁会导致膀胱高压,导致尿液回流到肾脏。需要进行测试以确定诊断,然后对健康的泌尿系统进行终生的正确治疗。
实验室测试
验血是通过评估一小部分血液样本来进行的,可以提供有关您的膀胱和肾脏如何运作或您的身体是否有感染的信息。血尿素氮 (BUN)、肌酐水平和肾小球滤过率 (GFR) 是一些表明肾功能的血液测试。白细胞计数增加表明身体某处存在感染,包括泌尿系统。此外,血液测试可以表明您体内是否有足够的水分来保持泌尿系统正常运作。疑似前列腺肥大的男性可能会接受前列腺特异性抗原 (PSA) 测试并评估睾酮水平。
尿液分析和尿液培养和敏感性 (UA & CS) 可以进行尿液测试以评估健康指标,包括尿路感染 (UTI)、肾脏疾病和糖尿病等问题。尿液分析评估酸度 (pH)、浓度或比重、蛋白质、糖(葡萄糖)、酮、胆红素、感染迹象和血液。尿液质量测试是白细胞、红细胞、细菌和酵母、管型(管状蛋白质)和晶体的数量。
如果根据 UA 确定尿液中存在感染,则使用相同的尿液样本进行 C&S。尿液中的细菌可以在培养皿中生长。这是测试的文化部分。然后评估不同的抗生素,看看哪种抗生素会消除特定的细菌。这是测试的敏感性部分。这个过程需要三天才能完成。如果您有感染,最好选择抗生素。您必须服用完整的抗生素处方才能消除细菌。即使你觉得感染已经消失,它实际上只是在得到控制。在服用整个处方之前,感染不会被消除。
24 小时尿液收集 可以收集一整天的尿液以检查肾功能。目的是查看肾脏清除的肌酐量。该测试还评估蛋白质、泌尿激素、矿物质和其他化学物质。
临床测试
排尿后残留 (PVR) 排尿后残留是一种评估自发性排尿或失禁后尿液是否留在膀胱中的方法。在这个过程中,患者试图排尿或有自发或失禁的尿量。插入直导管,排出膀胱中残留的任何尿液,并立即取出导管。目标是没有尿液留在膀胱中。
膀胱扫描 膀胱排空最简单的评估之一是无创膀胱扫描。它是一种超声波设备,放置在膀胱区域的皮肤上。传输凝胶放置在设备和皮肤上,以将声波投射到膀胱中。可以在监测器上看到膀胱中尿液的图表,并测量膀胱中的尿液量。如果设备可用,此程序可以替换后空隙残留物。它通常在急症护理医院、康复医院或医疗保健提供者的办公室进行。
腹部/肾脏超声检测 可以在检测中心对整个泌尿道进行超声评估。评估包括肾脏、输尿管和膀胱 (KUB)。该检查提供了泌尿系统结构的图片,并且可以指示结石或狭窄的存在。
对于患有脑损伤、脊髓损伤或其他神经系统问题,尤其是中枢神经系统 (CNS) 的患者,尿动力学测试是泌尿系统最重要的测试。这是对泌尿系统如何运作的评估。
在尿动力学测试中,将无菌的压敏导管放置在膀胱中。该导管测量腹部、膀胱和尿道的压力。将传感器放置在直肠中以测量直肠压力,并且将传感器放置在腹部也以测量腹压。可以在手术过程中拍摄透视图像。无菌液体缓慢滴入膀胱。当膀胱充满时,测量压力。您会被问到是否有任何感觉,并可能会被要求尝试排空膀胱——即使这不是您平常力所能及的,但它会被要求收集信息。
结果会提示您有尿液回流到肾脏的风险,这可能会损害肾脏。确定膀胱功能的类型,高压或低压,过度活跃或松弛。评估神经和肌肉功能。膀胱和括约肌如何收缩,如果它们协调,并分析它们的能力。根据结果,可以提供治疗以改善您的泌尿系统和安全性。可能会推荐这些程序的组合。
静脉肾盂造影/尿路造影 在此测试中,将造影剂注入您的身体。当它通过您的身体时,会进行放射学检查以评估您的泌尿系统的运作情况。造影剂会随着尿液迅速排出体外。该测试评估肾脏、输尿管、膀胱和尿道。可以识别肾结石、肿瘤、囊肿、输尿管狭窄和前列腺肥大等问题。
膀胱镜检查是一种将狭窄的观察管通过尿道放入膀胱的手术。这个过程很可能是在麻醉下进行的。然后检查者观察膀胱的内部。膀胱镜检查用于寻找感染、出血源、结石、炎症、癌症或切除小肿瘤。它还可以帮助诊断前列腺肥大。组织样本可以在您的体内进行检查,也可以取出进行实验室检查。
膀胱活检 在膀胱镜检查期间,可以对似乎相关的组织进行活检。然后在实验室中研究可疑组织。这对于识别息肉或其他生长尤为重要。
膀胱管理
膀胱计划是为神经损伤患者的泌尿系统健康而开发的。神经源性膀胱不是重新学习排尿的问题,而是神经沟通不畅和获得对膀胱的健康、适当控制的问题。
膀胱计划不应与便盆训练相混淆。婴儿出生时没有完全运作的肌肉和神经。骨盆底肌肉发育需要一段时间才能稳定膀胱,神经需要一段时间才能控制尿量。当婴儿的膀胱充满时,就会向大脑发送信息以放松括约肌。这会自动发生。随着孩子长大,他们学会抑制括约肌的自动打开以自我控制排尿。年龄较大的儿童和成人已经完成了外括约肌的神经控制。由于身体神经的问题,膀胱计划被用来实施。
控制膀胱功能的程序包括:
膀胱扩大手术是通过手术扩大膀胱以容纳更大容量的尿液的过程。这不是排尿过程,但它允许在膀胱内保持更大的容量。
骶骨后根切断电刺激植入术 控制排尿的神经是 S2 -S4。在神经根上植入电刺激装置可以帮助括约肌和膀胱收缩和放松。电极通过手术连接到神经根,而不是脊髓神经本身。进行根茎切开术,其中选择性减少产生过多影响膀胱和括约肌功能的神经纤维,并进行切割或烧灼。这两个程序在一次手术中进行。
男性外置导管用于因收缩、膀胱溢出或括约肌功能不全而自发排尿的男性。外部导管有时被称为避孕套导管,因为它们与避孕套相似。它们由一个固定在阴茎外侧的鞘组成,该鞘的末端有一个开口,用于收集从膀胱自发释放的尿液。开口端通过延长管或直接连接到腿袋或夜间引流袋。
外部导管被用作膀胱管理系统,用于膀胱自发释放收集在膀胱中的全部尿液内容物,或者更有可能与允许尿液自由流动的括约肌切开术结合使用。外部导管用作收集装置,用于在间歇性膀胱导管插入术之间进行突破性排尿。如果所有尿液不能自发地从膀胱中排空,则使用外部导管和间歇导尿的组合。
有时,排尿压力大于外置导管的引流口。这会导致外部导管像气球一样膨胀,直到尿液排出。您需要使外部导管远离双腿之间的收缩,以允许这种情况发生。有时,导尿管会因排尿的力量而爆炸。避免使用过多的胶带固定导管,因为这会导致阴茎损坏。如果这种情况经常发生,请尝试使用不同品牌或尺寸的外部导管。
女性外部导管 由于女性的解剖结构是内部的,因此很难开发用于外部导管放置的装置。多年来,从不成功的装置到解剖结构的外科手术重新排列,以满足女性因任何原因(包括高压膀胱)引起的尿失禁的需求,进行了许多尝试
市场上有新设备。鉴于控制女性非神经性尿失禁的必要性,现在有一些新的选择。由于这些设备是新的,结合女性括约肌切开术使用的想法可能是未来的一种方式。新设备在神经源性膀胱中未经证实,因为它们收集排出的尿液并且不会从膀胱中排出尿液。
这些装置安装在阴唇内或阴唇周围。他们将排出的尿液拉离身体。有些有一个法兰,适合在尿道口周围的阴唇。这有助于溢出或渗漏,但不会排空神经源性膀胱。仍然需要进行间歇性导尿。
重要的一点是正在解决脊髓损伤女性的尿失禁问题。这将减少对有皮肤破损问题和留置导管的成人失禁垫的依赖。
留置导尿管主要由膀胱高压、无法进行间歇导尿或由于缺乏外部导尿管选项的女性长期使用。男性偶尔会使用留置导尿管,但较少使用。留置导尿管可让尿液持续流动,同时保持尿液含量和皮肤干燥,从而避免压力损伤。留置导管与腿袋或夜间收集袋相连。可以使用也可以不使用连接管。
留置导尿管应使用纸带固定在大腿上,或使用导尿管束带固定,以防止女性移动时拉扯。对于男性,将留置导尿管贴在腹部的纸胶带可以让尿液更直接地流出膀胱。
应按照您的医疗保健专业人员指示的时间表使用无菌技术更换留置导管。应按照医疗保健专业人员的指示清洁尿道区域。随着时间的推移,留置导尿管会扩张尿道。如果尿液在
留置导管周围泄漏,则需要更大尺寸或更大的球囊。
留置导管的患者可以自由饮用液体,除非受到其他医疗条件的限制。保持尿液流出体外是避免尿路感染的最佳方法之一。
每次打开系统时用酒精清洁连接处,并使引流袋低于膀胱水平面是避免细菌进入膀胱的其他方法。在床上或坐着时,确保引流袋挂在床、椅子或腿的一侧,低于膀胱,并且引流管盘绕在您旁边的床上。依赖引流管不会让尿液自由流出膀胱。引流袋绝对不能放在地板上。
间歇性导管插入术 (IMC) 是最优选的膀胱管理方法,因为它模仿膀胱肌肉的自然伸展和收缩,并且感染风险较小。该系统可供具有高压或低压膀胱、反射性或松弛性膀胱的个人使用。这是基本的 IMC 过程:
| 步骤 | 流 程 | 理由 |
|---|---|---|
| 1 | 收集您的设备、导管、润滑剂、尿道清洁用品 | 一旦开始,您就不想中断您的过程。如果你这样做,你将需要再次洗手,并可能污染你的用品。-把供应品放在一起,放在手边。 |
| 2 | 准备好导管。可以放在马桶上,马桶旁边,椅子上,床上 | -坐着利用重力排空膀胱。-坐在马桶上很容易清理,因为你只需将尿液冲走即可。
-如果你必须在床上导尿,如果可能的话,一定要坐起来。 |
| 3 | 洗手 | -用温水、流动的水和肥皂,用力搓揉20秒或两轮生日快乐。-用干净的毛巾擦干。用过的毛巾会收集细菌,所以尽可能使用干净的毛巾。
-一旦你的手是干净的,当你移动到你的导管位置时,你不想弄脏它们。 |
| 4 | 公开供应 | -在家里,供应品会根据您的需要单独订购。-将有几个不同的项目打开。
-打开后,将供应品放在包装内部,以保持清洁。 |
| 5 | 将润滑剂滴到导管上 | -如果润滑管开口接触到任何东西,包括导管,则不再清洁。将润滑剂从管子滴到导管上,不要接触管子开口。-润滑导管的插入长度。男人6-8英寸,女人2英寸。
-润滑良好的导尿管可减少对尿道的损伤,并能更顺畅地通过。 |
| 6 | 清洁膀胱的开口 | -大多数人会使用肥皂和水。-使用温和的肥皂以避免刺激尿道。
-用一次刷子从前到后清洗尿道。然后从你的皮肤上取下毛巾。再前后洗一次。重复这个过程。这样可以避免尿道再污染。 -来回擦洗会刺激尿道并导致再次污染。 |
| 7 | 插入润滑良好的导管,直到尿液开始流出 | -当尿液开始流出时,导管已经足够深了。 |
| 8 | 排出尿液,直到尿液停止流动 | -一旦尿液停止流动,尿液的水平就低于导管的眼睛。这并不意味着你的膀胱是空的。 |
| 9 | 慢慢取出导管 | – 缓慢的移走会排出膀胱最底部的最后一点尿液。 |
| 10 | 清洁气囊开口处的残留物 | -留下肥皂或尿道清洁液会使皮肤干燥和破裂,为细菌进入提供了机会。 |
| 11 | 清理和丢弃供应品 | -拿起设备并妥善处理,清洁导尿区域。 |
| 12 | 洗手 | 每次排尿后都要彻底洗手。 |
每四到六小时进行一次间歇性导尿。您的医疗保健提供者将根据您的需要制定您的时间安排。保持您的日程安排至关重要,以避免膀胱过度充盈,从而导致可能的失禁或回流到肾脏中。
流体需要使用 IMC 进行监测。男性应该有大约 350ccs 的尿液,女性在导管插入时膀胱中应该有大约 300ccs 的尿液,以避免过度拉伸和回流。某些液体(例如含糖饮料、咖啡因或酒精)通过身体的速度比水快,因此您很容易将这些饮料填满膀胱。您仍然可以享受它们,只需适度即可。然而,白开水是最好的。
IMC 的优点包括保持膀胱锻炼,因为膀胱壁的自然伸展和收缩得以维持。由于导管未留在膀胱中,因此该手术减少了尿路感染。
Mitrofanoff 手术 一种外科手术,在肚脐(肚脐)中创建一个开口,使用重新利用阑尾或部分肠道以创建通向膀胱的新通路。直导管用于排出尿液。然后移除导管。该程序是为儿童开发的,但患有SCI的成人发现它特别有助于女性,因为通道是切实可行的。有些男性在阴茎缩回等特殊情况下会选择这种方式。导管插入术、时间安排和液体过程很像间歇性导管插入术。
造口术 在腹部创建一个开口的外科手术,允许尿液流入佩戴在腹部的收集袋中。由于开口直接进入泌尿系统,因此必须仔细清洁造口区域。由于尿液不断流出身体,因此液体通常可以自由充满。
反射性膀胱排空 腰椎或骶骨脊髓损伤程度较低的人会发现,在进行排便程序时,他们可能会排出一些尿液。这可以通过拉伸直肠来排空膀胱。在膀胱上敲击可以刺激尿液的自发排出。 Credé 是一种将手指从上到下在腹部皮肤上的膀胱上滚动的技术。由于直肠脱垂等并发症,不常推荐 Valsalva 或下压。它向下压以在腹部产生压力以排出尿液。反射技术需要得到您的医疗保健专业人员或泌尿科医生的批准,因为增加的压力会导致尿液回流到肾脏和直肠脱垂。
括约肌切开术是在尿道外括约肌上做一个小切口,可以自由释放尿液。内尿道括约肌和外尿道括约肌通常会随着膀胱收缩而打开。如果在这个过程中出现问题,一个或两个括约肌将通过一个小切口手术打开。该过程通常在麻醉或镇静下通过将管子插入尿道或膀胱开口来进行。然后通过该管的入口进行切口。它通常在创伤性脊髓损伤后早期进行,但如果疾病进展影响膀胱功能,则可以在需要时随时进行。
该手术适用于患有高压或因膀胱过度活动或逼尿肌-括约肌协同失调(DSD,其中括约肌不与膀胱收缩一起工作)而产生高压膀胱风险的男性。对于脊髓损伤,该手术更常见在男性身上完成,因为外部导管可用于收集和控制尿流。
此程序后通常没有液体限制。除非受到其他医疗保健问题的限制,否则鼓励使用液体。摄入液体有助于冲洗泌尿系统中的毒素和细菌,并保持整体健康。
耻骨上导管用于有高压膀胱或有极高膀胱压力风险的个人。它通常在创伤后早期进行,但可以在疾病过程中的任何时候或随着膀胱压力不受控制或增加而推荐。
耻骨上导管通过膀胱上方耻骨上方皮肤中的手术开口放置。然后通过该开口放置导管以连续排出尿液。最终,皮肤会在开口边缘周围愈合,但会在导管周围保持开放。
使用无菌技术更换导管。更换导管取决于您的需要,通常每个月到十周一次,但有时每隔一周或更频繁。在皮肤开口处的导管周围放置无菌敷料以保护伤口。伤口区域需要清洁,敷料应每天更换一到两次。导管排入引流袋或腿袋。从导管到引流收集系统的管道应固定在腹部或大腿上部,以防止在敷料、转移或活动期间拉动导管或将其移出。在适当的护理下,感染率与间歇性导管插入术大致相同。
尿道支架是打开尿道的小结构。这些对逼尿肌括约肌协同失调 (DSD) 或使用反射技术排尿的人有帮助。
尿流改道、大陆性尿流改道、皮肤回肠造口术是将输尿管连接到肠道的一部分然后通向腹部的手术。袋子在产生尿液时收集尿液。根据个人的需要,可以保留或移除膀胱。它是在泌尿系统的其他选择或并发症需要时完成的。
治疗神经源性膀胱的药
有大量单独的药物可用于治疗神经源性膀胱的特定问题。此处列出了药物类别及其用途。
抗胆碱能药物通过阻断毒蕈碱受体的胆碱能传递起作用。这些药物减少膀胱收缩和痉挛,以减少和消除溢出性尿失禁。副作用包括嗜睡、视力模糊、心悸和面部发红等。
抗抑郁药可放松膀胱肌肉。通常,使用三环。如果您使用抗抑郁药治疗精神健康,您可以从膀胱肌肉松弛的副作用中受益。
解痉药可放松膀胱肌肉,以便在排除之前保留更多尿液。副作用包括干扰需要身体协调和精神警觉的活动。
α-受体阻断剂(α-受体阻断剂)治疗逼尿肌括约肌协同失调 (DSD) 和低膀胱压力。血压极低或体位性低血压的人不应服用它们。
肉毒杆菌毒素注射液可直接用于治疗逼尿肌括约肌和/或膀胱的逼尿肌括约肌协同失调 (DSD)。药物放松收缩。需要反复治疗才能持续有效。
导管类型
导管有多种类型和尺寸。成人通常以 12Fr 的尺寸开始(导管以称为 French 的尺寸测量)。孩子的尺寸会小得多。如果导管留在体内,可能会发生尿道扩张或耻骨上开口。这可能需要下一个尺寸的导管以避免泄漏。
留置导管留在体内。通常,这些用于尿道开口或耻骨上部位。它们由一个气球固定在适当的位置,该气球的大小取决于用于给气球充气的流体量。这些导管装在一个插入套件中,并包含一个引流袋。可以用白天的、更离散的腿袋代替。
间歇性导管用于排空尿液,然后取出。它们可能是一次性使用的,或者您可能会收到有关在两次使用之间对导管进行消毒的说明。最常见的类型是无涂层直导管。这些导管要求您使用水溶性润滑剂进行插入。基本导管通常由您的付款人来源(健康保险公司)提供资金。需要特殊付款人授权的特殊导管包括亲水涂层导管,该导管具有聚合物溶液,可润滑导管以顺利插入。封闭式间歇导尿管被包裹在尿液收集袋中,因此您不会接触导尿管。它们涂有凝胶、亲水性或抗菌物质。
女性导管是标准间歇导管的较短版本,长度通常为 7-9 英寸。它们便于与女性解剖结构成比例的间歇性导尿。
阴唇分离器是可以帮助女性进行导管插入的装置。该设备可以腾出双手进行导管插入。使用双手可以让您更好地保持平衡。
Coudé 导管在插入处有一个弯曲的尖端。如果存在阻塞,例如前列腺肥大,则使用这些。弯曲的尖端可以在障碍物周围滑动。
膀胱管理专业团队
可能参与您的膀胱管理计划的人员包括:
理疗师是专门从事康复治疗的医生,他将诊断神经源性膀胱或其他膀胱问题。他们确定所需的膀胱管理类型,提供必要的药物,并跟踪您多年来的进展。
泌尿科医生是专门研究泌尿系统的医生。泌尿系统的测试、程序和手术由该专业进行。
康复注册护士将是教您进行导管插入术和其他膀胱管理技术的关键。注册护士可以帮助减少并发症和解决问题。
物理治疗师将帮助保持平衡,加强身体和骨盆底肌肉的锻炼。他们将协助学习转移上厕所。
职业治疗师通过精细运动控制教您如何握住导管以及使用自适应设备。
如果您需要先进的导管或专用设备来改善您的功能和独立性,保险个案经理将是关键。
心理学家是团队的重要成员,可帮助您加强心理健康,以防您的膀胱管理问题变得不堪重负。
膀胱管理研究
对膀胱管理进行了广泛的研究。在过去的 10 到 20 年中,导管的药物和发展取得了进步,并且不断有更多的创新。然而,膀胱管理的问题仍然很多。一个完美的系统还有待确定。膀胱管理的各个方面都在研究中,从诊断到治疗到药物治疗,甚至教育。
研究人员正在研究针对失禁和滞留问题的膀胱管理机制。具体来说,人们正在研究为什么个体会出现尿失禁。因素包括荷尔蒙变化、衰老、阻塞、感染和神经源性问题。了解泌尿系统为何以及如何在其自身以及与身体的其他系统之间工作,可以改变结果。
神经源性膀胱和治疗包括在大脑和脊髓的研究中。新的治疗方法包括干细胞和组织工程计划,这些计划将为有膀胱管理问题的个人创造功能能力。正在测试其他程序,以进一步了解尿动力学测试的复杂性。手术改进也正在研究中,包括解剖学改变和电刺激以恢复功能。
在过去的二十年中,导管的发展呈爆炸式增长。它们变得更加身体友好以及用户友好。支持使用效果的研究对于增加全球资金的支付方式系统至关重要。
最关键的研究领域之一是教育个人了解膀胱管理的细节。了解什么对成功的泌尿系统健康至关重要,可以提高生活质量。
膀胱管理的事实与数据
向我们发送问题向我们发送问题在所有人群中:
据报道,大约 3% 至 17% 的女性会出现尿失禁。严重失禁在 70-80 岁时显着增加,主要是由荷尔蒙变化引起的。
据报道,约 3% 至 11% 的男性出现尿失禁。在患有尿失禁的男性中,有 40% 到 80% 的人会出现急迫性尿失禁。压力性尿失禁不到 10% 的病例可归因于前列腺手术、创伤或神经损伤。
在脊髓损伤的患者中:
患有神经源性膀胱的个体数量因疾病而异。这是因为报告了疾病,但没有报告神经源性膀胱等结果。因此,根据研究报告了各种估计值
外伤或疾病造成的脊髓损伤 70-84%
多发性硬化症 40-90%
帕金森病 37-72%
中风 15%
SCI 患者平均每年报告 2.5 次尿路感染。
资源
如果您正在寻找有关膀胱管理的更多信息或有特定问题,请在工作日周一至周五(东部时间上午 7 点至晚上 12 点)拨打免费电话 800-539-7309,咨询我们的信息专家。
我们鼓励您联系与瘫痪相关的组织,包括提供新闻、研究支持和资源的协会、全国支持团体网络、诊所和专科医院。
参考文献
Abolhasanpour N, Hajebrahimi S, Ebrahimi-Kalan A, Mehdipour A, Salehi-Pourmehr H. Urodynamic parameters in spinal cord injury-induced neurogenic bladder rats after stem cell transplantation: A narrative review. Iran J Med Sci. 2020 Jan;45(1):2-15. doi: 10.30476/ijms.2019.45318. PMID: 32038054; PMCID: PMC6983271.
Adriaansen JJ, van Asbeck FW, Tepper M, Faber WX, Visser-Meily JM, de Kort LM, Post MW. Bladder-emptying methods, neurogenic lower urinary tract dysfunction and impact on quality of life in people with long-term spinal cord injury. J Spinal Cord Med. 2017 Jan;40(1):43-53. doi: 10.1179/2045772315Y.0000000056. Epub 2016 Apr 8. PMID: 26446581; PMCID: PMC5376129.
Cooper FP, Alexander CE, Sinha S, Omar MI. Policies for replacing long-term indwelling urinary catheters in adults. Cochrane Database Syst Rev. 2016 Jul 26;7(7):CD011115. doi: 10.1002/14651858.CD011115.pub2. PMID: 27457774; PMCID: PMC6457973.
Ginsberg D. The epidemiology and pathophysiology of neurogenic bladder. Am J Manag Care. 2013;19(10 Suppl):s191-6. PMID: 24495240.
Hachem LD, Ahuja CS, Fehlings MG. Assessment and management of acute spinal cord injury: From point of injury to rehabilitation. J Spinal Cord Med. 2017 Nov;40(6):665-675. doi: 10.1080/10790268.2017.1329076. Epub 2017 Jun 1. PMID: 28571527; PMCID: PMC5778930.
Haglind E, Carlsson S, Stranne J, Wallerstedt A, Wilderäng U, Thorsteinsdottir T, Lagerkvist M, Damber JE, Bjartell A, Hugosson J, Wiklund P, Steineck G; LAPPRO steering committee. Urinary incontinence and erectile dysfunction after robotic versus open radical prostatectomy: A prospective, controlled, nonrandomised trial. Eur Urol. 2015 Aug;68(2):216-25. doi: 10.1016/j.eururo.2015.02.029. Epub 2015 Mar 12. PMID: 25770484.
Hamid R, Averbeck MA, Chiang H, Garcia A, Al Mousa RT, Oh SJ, Patel A, Plata M, Del Popolo G. Epidemiology and pathophysiology of neurogenic bladder after spinal cord injury. World J Urol. 2018 Oct;36(10):1517-1527. doi: 10.1007/s00345-018-2301-z. Epub 2018 May 11. PMID: 29752515.
Han CS, Kim S, Radadia KD, Zhao PT, Elsamra SE, Olweny EO, Weiss RE. Comparison of urinary tract infection rates associated with transurethral catheterization, suprapubic tube and clean intermittent catheterization in the postoperative setting: A network meta-analysis. J Urol. 2017 Dec;198(6):1353-1358. doi: 10.1016/j.juro.2017.07.069. Epub 2017 Jul 20. PMID: 28736320.
Hu HZ, Granger N, Jeffery ND. Pathophysiology, Clinical importance, and management of neurogenic lower urinary tract dysfunction caused by suprasacral spinal cord injury. J Vet Intern Med. 2016 Sep;30(5):1575-1588. doi: 10.1111/jvim.14557. Epub 2016 Aug 16. PMID: 27527382; PMCID: PMC5032886.
Feneley RC, Hopley IB, Wells PN. Urinary catheters: history, current status, adverse events and research agenda. J Med Eng Technol. 2015;39(8):459-70. doi: 10.3109/03091902.2015.1085600. Epub 2015 Sep 18. Erratum in: J Med Eng Technol. 2016;40(2):59. PMID: 26383168; PMCID: PMC4673556.
Maserejian NN, Giovannucci EL, McVary KT, McKinlay JB. Intakes of vitamins and minerals in relation to urinary incontinence, voiding, and storage symptoms in women: a cross-sectional analysis from the Boston Area Community Health survey. Eur Urol. 2011 Jun;59(6):1039-47. doi: 10.1016/j.eururo.2011.03.008. Epub 2011 Mar 15. PMID: 21444148; PMCID: PMC3085565.
Maserejian NN, Wager CG, Giovannucci EL, Curto TM, McVary KT, McKinlay JB. Intake of caffeinated, carbonated, or citrus beverage types and development of lower urinary tract symptoms in men and women. Am J Epidemiol. 2013 Jun 15;177(12):1399-410. doi: 10.1093/aje/kws411. Epub 2013 May 30. PMID: 23722012; PMCID: PMC3676152.
Nandy S, Ranganathan S. Urge incontinence. 2020 Sep 23. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; 2021 Jan–. PMID: 33085319.
Nijman RJ. Classification and treatment of functional incontinence in children. BJU Int. 2000 May;85 Suppl 3:37-42; discussion 45-6. doi: 10.1111/j.1464-410x.2000.tb16944.x. PMID: 11954196.
Nitti VW. The prevalence of urinary incontinence. Rev Urol. 2001;3 Suppl 1(Suppl 1):S2-6. PMID: 16985992; PMCID: PMC1476070.
Redshaw JD, Lenherr SM, Elliott SP, Stoffel JT, Rosenbluth JP, Presson AP, Myers JB; Neurogenic Bladder Research Group (NBRG.org). Protocol for a randomized clinical trial investigating early sacral nerve stimulation as an adjunct to standard neurogenic bladder management following acute spinal cord injury. BMC Urol. 2018 Aug 29;18(1):72. doi: 10.1186/s12894-018-0383-y. PMID: 30157824; PMCID: PMC6116487.
Saint S, Kaufman SR, Rogers MA, Baker PD, Ossenkop K, Lipsky BA. Condom versus indwelling urinary catheters: a randomized trial. J Am Geriatr Soc. 2006 Jul;54(7):1055-61. doi: 10.1111/j.1532-5415.2006.00785.x. PMID: 16866675.
Shaw JM, Nygaard IE. Role of chronic exercise on pelvic floor support and function. Curr Opin Urol. 2017 May;27(3):257-261. doi: 10.1097/MOU.0000000000000390. PMID: 28212118; PMCID: PMC5433620.
Singha P, Locklin J, Handa H. A review of the recent advances in antimicrobial coatings for urinary catheters. Acta Biomater. 2017 Mar 1;50:20-40. doi: 10.1016/j.actbio.2016.11.070. Epub 2016 Dec 1. PMID: 27916738; PMCID: PMC5316300.
Stampas A, Gustafson K, Korupolu R, Smith C, Zhu L, Li S. Bladder neuromodulation in acute spinal cord injury via transcutaneous tibial nerve stimulation: cystometrogram and autonomic nervous system evidence from a randomized control pilot trial. Front Neurosci. 2019 Feb 19;13:119. doi: 10.3389/fnins.2019.00119. PMID: 30837835; PMCID: PMC6390711.
Thomas LH, Coupe J, Cross LD, Tan AL, Watkins CL. Interventions for treating urinary incontinence after stroke in adults. Cochrane Database Syst Rev. 2019 Feb 1;2(2):CD004462. doi: 10.1002/14651858.CD004462.pub4. PMID: 30706461; PMCID: PMC6355973.

