脑损伤
脑损伤包括脑损伤和脊髓损伤的双重诊断
脑损伤 (BI) 是导致功能中断的事件。 BI 特别提示大脑受到伤害。当 BI 是由中风、肿瘤、代谢问题或其他医学诊断等医学问题引起时,使用术语获得性脑损伤 (ABI)。由事故或故意伤害引起的脑损伤称为外伤性脑损伤 (TBI)。头部受伤可以是头部任何部位的任何撞击、割伤或瘀伤,但不会延伸到大脑。 BI影响大脑。
中枢神经系统 (CNS) 由大脑和脊髓组成。由于大脑和脊髓一起工作并且它们在组织坚实度方面相似,这两个器官需要一起讨论。大脑和脊髓非常脆弱。因此,身体基于为它们提供最大程度的保护而构建,即拥有完整的骨骼包裹。请注意,这是仅有的两个完全位于骨骼内部的身体器官,说明它们的重要性并需要保护。
大脑被包裹在头骨的脊骨中。头骨为大脑、血流和缓冲脑脊液提供了空间。除此之外绝对再没有提供给其它组织的任何空间。当大脑受伤时,血液、体液、炎症甚至空气的容积会增加,使得它们无法被容纳。由于额外的负载,需要移动那些比头骨刚性弱的组织。当额外的液体压在敏感的脑组织上时,脑组织会崩溃,导致更多的损伤。另一个问题是肿胀的脑组织会从脑干处颅骨中最大的开口掉落,从而损坏脑组织。这被称为脑疝。
类似地,脊髓位于骨性椎骨或脊椎骨中。这些骨头呈铰接式以适应身体运动。同样的原理也适用于脊髓,脊椎骨中只有容纳、血流和脑脊液的空间。因为脊椎骨也是刚性的,脊髓损伤会导致脊髓组织塌陷或损伤。
在脑损伤中,大脑中通常会发生一个事件,这个事件可能来自疾病或外伤。当脑细胞受到影响时,分子会被释放到附近的组织中。大脑会在细胞水平甚至分子水平上发生一系列变化,导致细胞死亡、轴突(神经)损伤和炎症。这些分子和化学变化引起脑损伤的慢性症状和缺陷。
脑损伤的原因包括医源性和外伤。脑损伤的影响包括意识丧失、呼吸问题、思维改变和身体运动问题。具体取决于大脑中损伤的位置,脑损伤的每种情况都是独特的。脑损伤的过程也从短暂的功能中断到持久的功能问题而不等。
脑损伤的类型
脊髓损伤和同时发生的脑损伤通常表现为双重诊断。
由于脊髓与大脑直接相连,其中一个受伤会影响另一个。大脑可能会受到脊髓损伤的影响,或者脊髓可能会受到大脑损伤的影响。在许多情况下,脑损伤是由脊髓损伤或由影响整个中枢神经系统 (CNS)(包括脊柱和大脑)的疾病状况所导致的结果。
导致脊髓损伤所需的力度与施加到包括大脑在内的整个身体的力度相同。头部是一个较大的身体部位,由较小的颈部支撑,因此对脊髓的创伤会产生震荡,在震荡剧烈的情况下,颈部不足以支撑头部。来自枪伤的 SCI 会通过脊髓和大脑内部产生冲击波。
如果存在脊髓损伤的疾病,则相同的疾病状况会影响整个中枢神经系统组织,包括大脑。由于组织移位或对中枢神经系统神经的影响,影响脊髓和大脑的疾病通常会同时影响两者。
然而,由于外伤或疾病原因引起的脊髓损伤会导致脊髓和脑组织的神经拉伸、收缩、移位、缺氧或损伤。由于大脑和脊髓相连接,一个受伤会直接或间接影响另一个。影响脑功能的脊髓损伤的发生率远高于先前所诊断的。
由于意识丧失、缺乏移动身体的能力或损伤的隐蔽性,SCI 导致的脑损伤可能无法确诊。因为经历 SCI 、重病、麻醉、抑郁、焦虑、恐惧和瘫痪,脑损伤的症状可能会被忽视。很多时候,家庭成员在康复环境中或当患者出院回家时,患者在家中难以进行他们过去曾经能轻松进行的思考活动,家庭成员会注意到患者大脑功能的变化。在医院受控环境之外,可能出现行为问题。
脑和脊髓损伤双重诊断的并发症是异养骨化 (HO),这是一种骨骼异常生长到软组织和肌肉中的疾病。会导致关节不能活动和疼痛。在患有 BI 或 SCI 的患者中会发现这种情况,但脑损伤和脊髓损伤的双重诊断会使这种疾病有可能进一步发展。如果早期发现,可以用消炎痛等药物治疗。后期诊断需要手术矫正。低剂量辐射有时被用作 HO 的预防措施。
先天性脑损伤
脑损伤可由多种因素引起。如果在出生之前、期间或刚出生后大脑发生损伤,则诊断为先天性脑损伤。先天性脑损伤的原因包括遗传因素、感染、创伤、胎儿或母亲的代谢因素或其他疾病因素。有时原因不明。先天性脑损伤可以是进行性的或非进行性的,例如像脑瘫。先天性脑损伤通常不归类为脑损伤,但治疗方法可以互换使用。
获得性脑损伤 (ABI)
六个月后的大脑损伤被认为是获得性脑损伤 (ABI)。由于疾病因素,引起ABI 有多种原因。例子包括:
多发性硬化症 (MS)、帕金森病 (PD)、阿尔茨海默病和其他痴呆症等疾病,癌症(肿瘤)的结果,
因脑出血或动脉或动脉阻塞导致脑缺氧而引起的中风,
缺氧症或大脑缺氧,如体温过低、接近溺水或窒息,
使用会毒害大脑酒精或药物。
创伤性脑损伤 (TBI)
创伤性脑损伤 (TBI) 是大脑外伤导致的结果。是由足以损坏大脑的撞击、打击或颠簸引起的。头部穿透伤,即有东西打破了头骨被认为是 TBI。中枢神经系统 (CNS) 包括大脑和脊髓,因此在创伤性脊髓损伤中也可以找到这些相同的创伤来源。
轻度创伤性脑损伤 (mTBI)/脑震荡
mTBI 的一个分类是创伤性脑损伤,但症状更隐蔽,如脑震荡。大多数情况下,症状较为普通,例如健忘、颈部疼痛、头痛和头晕,但也可能包括意识丧失 (LOC)、思维困难、注意力不集中或平衡、恶心、视力模糊、睡眠障碍和情绪变化等症状。这些症状可以反映受伤的大脑的特定部分或整个大脑情况。
脑震荡后综合症
脑震荡的症状会在大约两周内消退。当症状持续一两个月时,就诊断为脑震荡后综合征。在休息、活动或认知(思维挑战)时,症状可能会持续。患者可能会退出他们通常参加的社交圈、专业圈、学术或体育活动。
脑损伤的分类
大脑中发生的事故由损伤的来源或在大脑中产生的影响来确定。这些情况是由疾病或创伤原因引起的。当颅骨没有被穿透时,会发生闭合性头部损伤。通常,在头部有明显的撞击、摇晃或冲击波时,会发生闭合性头部损伤。疾病因素,如中风、肿瘤或任何导致大脑缺氧的原因,都可能导致闭合性头部损伤。当固定大脑的膜外层被破坏时,就会发生开放性头部损伤。通常,头骨被打破。这是由于某种东西穿透了大脑,包括刀、子弹或树枝等异物,或者是颅骨的一部分脱落并落在大脑中。
当大脑内部的压力或肿胀迫使脑组织被推到颅骨无法抵抗的区域时,就会发生脑疝。唯一发生这种情况的地方是颅骨后底部的一个开口,大约有四分之一大小,脑干与脊髓在那个部位连接。如果头骨骨折(破损),大脑会通过破损区域扩张。脑组织被挤压或损坏,因为它被推过头骨的保护。
脑震荡是最常见的 TBI 类型。当头部受到足够强烈的撞击而导致大脑撞击头骨时,就会发生脑震荡。它可以是轻微的,伴随精神状态或意识的短暂变化,持续数分钟到数天。严重的 TBI 包括长时间的无意识或记忆丧失。如果症状持续超过一个月,则诊断为脑震荡后综合征。脑震荡和脑震荡后综合征都有特定的治疗方案。
脑震荡可能会出现挫伤。这是脑震荡部位或大脑撞击颅骨处的大脑中的少量出血。出血可能会自行消退,因为身体会自然地尝试自愈。随着时间的推移,额外的血液会从受伤部位被吸收。如果挫伤面积很大,继续流血或压迫脑组织,要通过手术去除血液。
出血是大脑表面(蛛网膜下腔出血)或大脑内部(脑内出血)不受控制的出血。外伤或疾病因素可能会导致大脑或脊髓出血。出血是活动性出血。
颅内血肿是大脑周围或内部的血液集合。颅骨和大脑之间的血液称为硬膜外血肿,意思是在硬脑膜或围绕大脑的坚韧膜之外。围绕大脑的保护性硬脑膜下方的血液是硬膜下血肿。脑内的血液称为脑内血肿(intra 意为内,脑意为脑,血肿意为血液的集合。)
Coup-Contrecoup 脑损伤是法语单词,表示打击和反击。在这种类型的损伤中,一种力量把头部推向一个方向,导致大脑撞击头骨内部。然而,这种伤害的力量是如此之大,以至于头部向一个方向撞击后,这种力量会使大脑反弹并向相反方向撞击颅骨。大脑的两个区域可以位于前后、左右或任何其他角度。造成的结果是大脑的两个区域受到影响。
当大脑的神经或轴突从它所在位置撕裂时,就会发生弥漫性轴索损伤 (DAI)。这是由大脑在头骨内被震动或扭曲所致。大脑的摇晃或扭曲可能来自外伤,也可能是故意猛烈摇晃某人造成的。有时称为轴突剪切,撕裂的大小和受伤的轴突数量决定了病情的严重程度。这些损伤可能很难被发现,因为它们可能很小,以至于在 MRI 上无法看到,但是即使是微小的撕裂也会产生显着的损伤。这种类型的TBI是最严重的。 DAI 通常被称为摇晃婴儿综合症,但它可以发生在任何年龄。老年人是鲜为人知的摇晃受害者。
当投射物打开皮肤和头骨时,就会发生穿透性脑损伤。通常,这些投射物可能是子弹、刀、树枝、工具或任何其他打开头骨并进入大脑的器具。投射物可能会从头骨的一侧穿过到另一侧,也可能会滞留在大脑中。在医疗专业人员评估情况之前,不应移除任何投射物。移除会导致出血、损伤或死亡增加。
爆破物引发的(bTBI) 是由爆炸产生的冲击波对大脑或通过血管或脑脊液造成的结果。这种类型的伤害最常见于军事环境中,也可能发生在工业事故和其他爆炸类型的伤害中。冰毒实验室爆炸会导致某种形式的爆炸伤害。 bTBI 的范围可以从轻微到严重。通常,还有其他与之相关的伤害,例如脊髓损伤、烧伤、多发性创伤和创伤后应激障碍 (PTSD)。
当发生两处脑损伤时,会发生二次撞击综合征。他们的发生可能在时间上很接近,或者在第一次受伤的过后再发生一次伤害。这种双重伤害可能导致第一次伤害的延长或与新的症状混合。脑部受伤的患者如果遇到第二次脑损伤,应始终寻求医疗评估。
预防脑损伤和脊髓损伤
那些预防脑损伤、二次脑损伤或脊髓损伤的人应遵循以下准则:
- 坚持手头的任务,避免分心。
- 成人应系好安全带,儿童应坐在汽车后部的安全座椅上。
- 切勿在酒精或药物(包括可能损害您驾驶能力的街头药物和处方药)的影响下开车。
- 使用敞篷车辆、运动、任何带轮子的东西、骑马、滑雪或单板滑雪时,请戴上头盔。了解这些运动的安全建议。
- 使用踏脚凳和扶手、两侧的楼梯扶手、移开地毯、固定电线、使用防滑垫、在潮湿区域使用扶手、清除杂物,从而避免在家中跌倒。
- 不要潜入浅水区,不要将人推入水池或水中,保持水周围区域无杂物。
- 锻炼保持健康、力量和平衡,检查视力。
- 所有区域保持光线充足。
- 锁好并固定枪支。将子弹放在另一个锁定和安全的区域。
- 为了保护儿童,正确安装和使用汽车安全座椅,安装窗户防护装置以防止从打开的窗户掉下来,安装安全门,尤其是楼梯上的安全门,儿童身高扶手,在带有减震地面覆盖物的游乐场玩耍,戴上安全头盔,清除杂物,远离消防通道和阳台。
大脑功能区
中枢神经系统有两个主要部分,大脑和脊髓。大脑是处理信息和采取行动的地方。脊髓是大脑和身体之间信息的传递者。两者都需要保持身体机能。它们是相互依存的。大脑控制和指导特定功能的区域。作为响应,脊髓将这些信息传送到身体或从身体传出。
大脑由称为半球的两个部分组成,在后部有一个单元,即小脑。大脑半球的两侧交叉来控制身体。大脑的右脑半球控制身体的左侧。左脑半球控制身体的右侧。
每个大脑半球都分为负责某些活动的部分。大脑中损伤的位置决定了身体的哪些相应部位会出现功能中断。损伤可以影响大脑的多个部分,可能只延伸到大脑的一侧,可能涉及大脑的多个部分,可能会影响另一侧有压力性损伤的大脑部分。
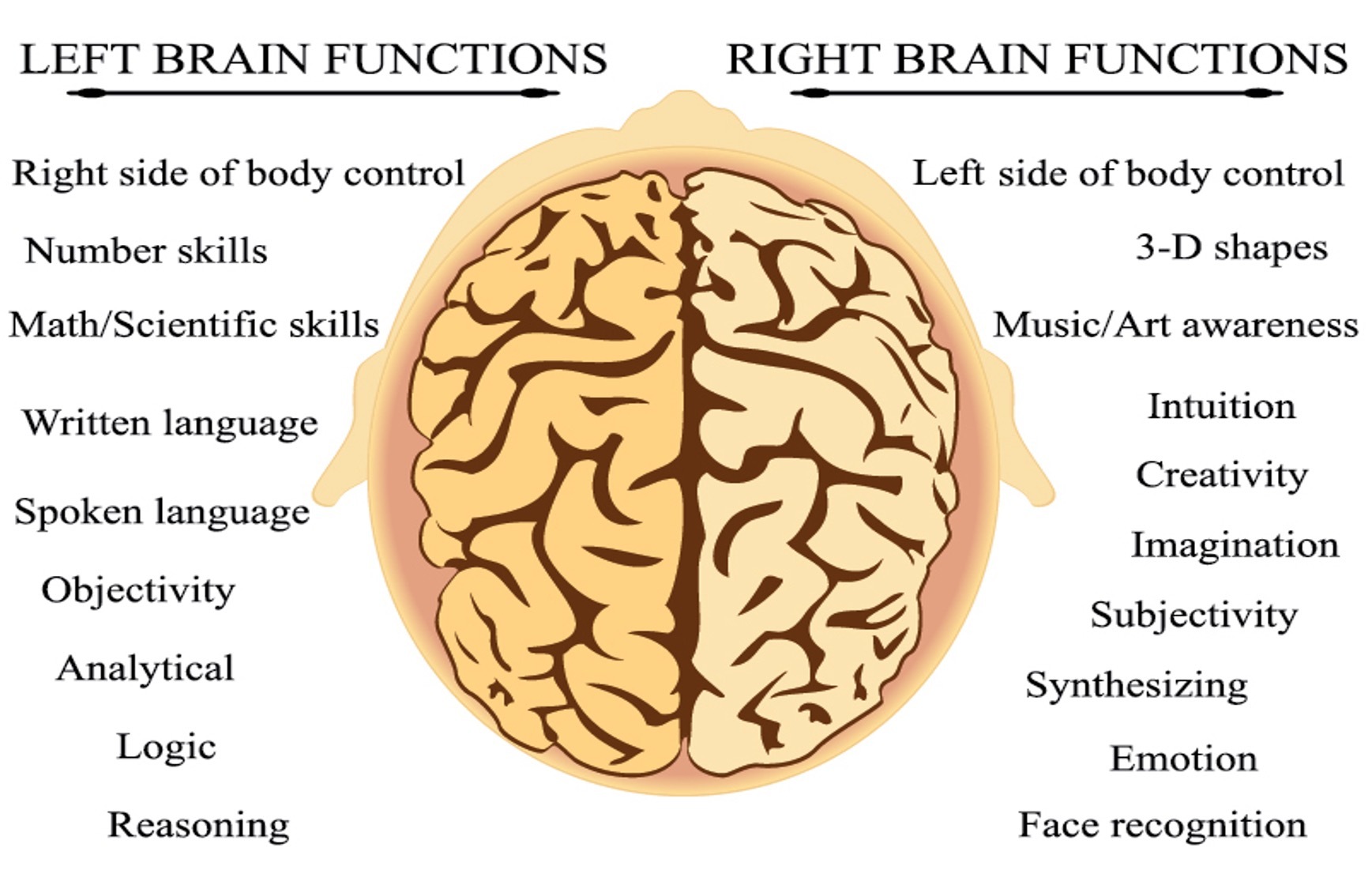
大脑的所有部分协同工作。大脑的控制区域在功能上重叠,或者可能依赖大脑的多个部分来完成一项活动。大脑的各个部分被确定为具有特定的处理职责。
大脑额叶部位于前额的颅骨下方,从发际线下方到耳朵线附近。这部分大脑的一般功能是解决问题、判断和运动功能。
顶叶位于头顶。该区域管理感觉、手写和身体位置。
颞叶位于耳朵上方大脑的每一侧。这个区域通常负责记忆和听力。
枕叶位于脑后较高的位置,负责大脑处理视觉信息。
小脑是位于头骨底部正上方的头后部的一个单元。小脑协调自主运动。
脑干位于大脑的后部,与脊髓相连。它控制呼吸和心跳。
请注意下图中的感觉和运动区域的位置,它们在大脑中央从一侧到另一侧交叉。
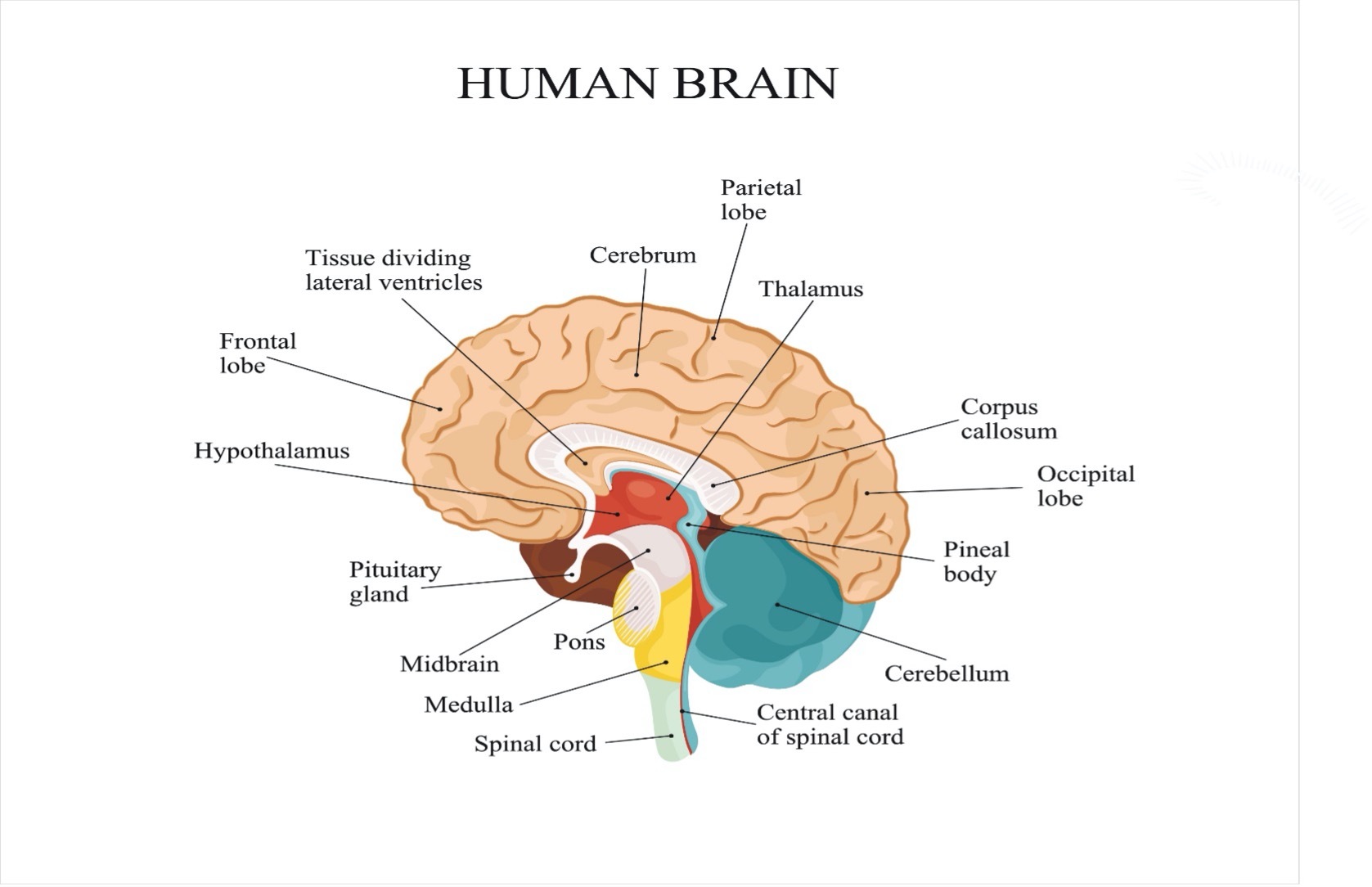
下一张图片提供了更详细的大脑图片以及功能发生的位置。脑损伤会影响身体、认知(思维)和情绪活动。在脑损伤中通常发生多个问题的组合。
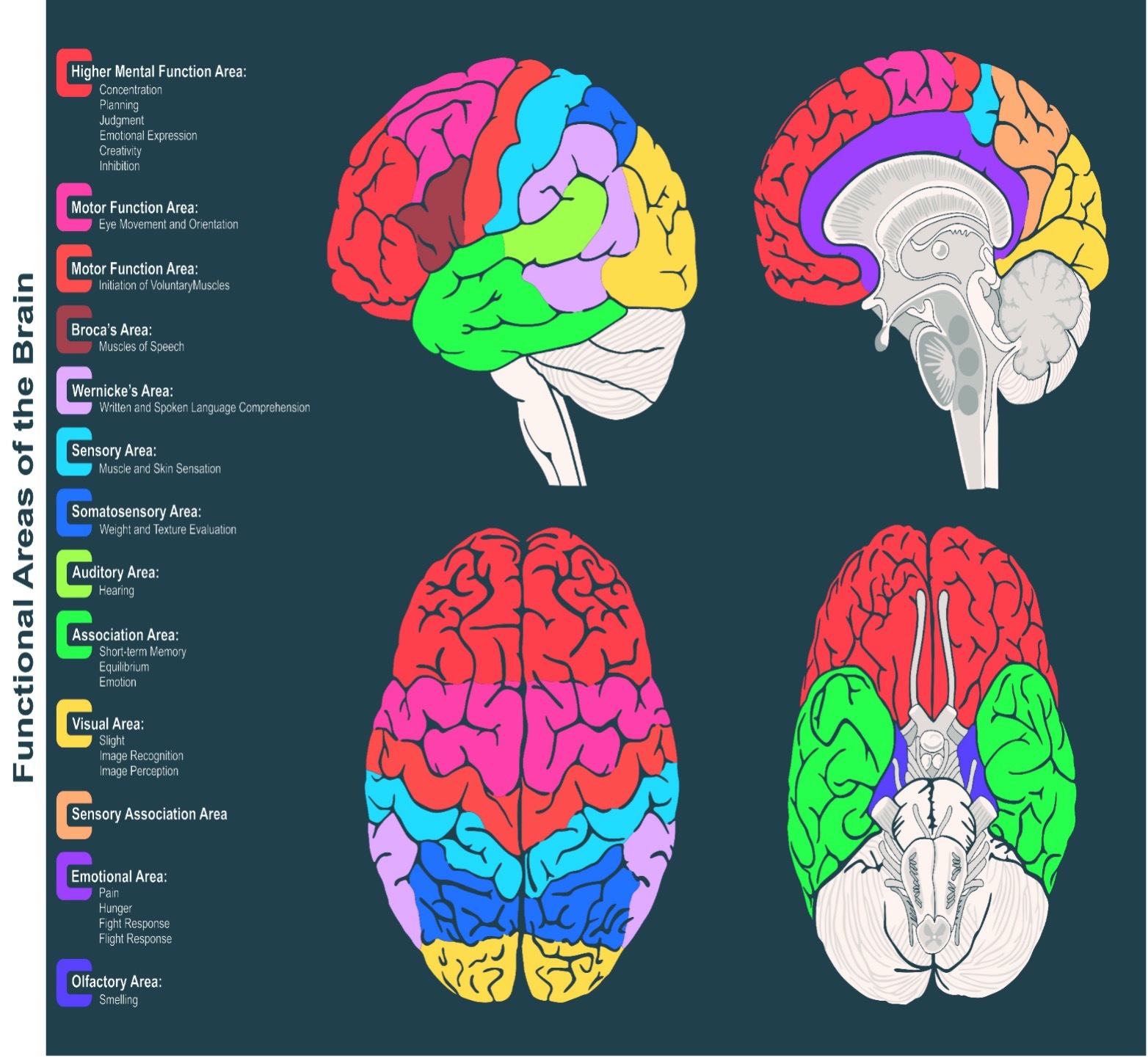
脑干是连接大脑和脊髓的通道。大脑和脊髓作为一个整体协同工作。大脑控制着身体的所有功能,而脊髓在身体和大脑之间传递信息。有些人试图将大脑和大脑和脊髓的一个或多个部分分开,但所有身体活动都依赖于这些部分的相互连接。
脑损伤中的意识层次问题
清醒、警觉和了解我们周围的环境是大多数人感知世界和与世界互动的方式。脑损伤后,可能会有各种意识状态影响患者的心理状态或精神状态。患者可能不会明显地遵循一种意识层次到另一种意识层次。事实上,许多人将处于一种状态,并可能在下一分钟完全清醒。
意识丧失是由于大脑缺氧或大脑内的电活动异常而导致意识缺乏的暂时性时期。昏倒、昏厥或癫痫发作是意识丧失的最常见原因。有些健康问题会导致意识丧失,例如体内出血过多。创伤也会导致意识丧失。
昏迷是一种长时间的无意识状态。一个人不知道他们的身体功能和周围环境。需要医疗护理来保护大脑和身体功能。昏迷持续数小时、数天到数周,很少情况下会持续更长。长时间昏迷的人可能会进入植物人状态,意识不清,但他们可能会自主呼吸,活动四肢,甚至睁开眼睛。这些活动可能是对刺激的反应,但缺乏一致性。如果个体从脑损伤开始处于植物状态一年,大脑缺氧六个月,则确定持续植物状态。当所有大脑和脑干功能停止时,就会发生脑死亡。需要进行了几项独立的医学评估,并且要达成一致,才能确定脑死亡。
当个人有一些意识时,就会出现最低意识状态。这可以是对声音、疼痛或其他刺激的反应。
闭锁综合征是一种脑损伤,影响大脑下部和脑干,但不影响大脑上部。这防止任何身体运动,包括说话,但患者知道正在发生的一切。可能有眼睛的转动,用于交流。由于缺乏反应,它可能被误认为是意识丧失、昏迷或植物人状态。定锁综合征的原因可能来自疾病、创伤或中毒。
脑损伤和脊髓损伤的双重诊断 神经系统的一次损伤是一个问题,但不同区域的神经系统的两次损伤会影响一个人的反应能力。脑损伤和脊髓损伤会产生附加症状,因为一个会影响另一个的功能,导致更复杂的诊断和治疗。值得注意的是,随着其中一种损伤的改善,通常会发现另一种损伤的改善。
脑损伤的诊断
病史和体格检查是诊断脑损伤的第一步。包括有关疾病原因和创伤原因的信息。它包括发病时间和过程(缓慢或快速)、疾病状况的变化或突然的创伤、意识是否丧失以及持续多长时间、警觉性、说话或协调性的变化,是否头部或身体的其他部位(脊髓)受伤,是否跌倒,或者身体是否受到严重震动或摇晃。
神经系统检查包括颅神经(大脑神经)、感觉和身体功能的检查。如果存在脊髓损伤,将做 ASIA 或也称为 ASIA 损伤量表 (AIS) 评估以测试脊髓的每一层。在 BI 突然发作的神经系统检查中考虑四个关键因素。
- 神经影像——正常或异常
- 创伤后健忘症(记忆力减退)– 24 小时以下与24 小时以上记忆减退的区别。这种评估主要考虑外伤性损伤,因为 BI 的疾病原因会逐渐改变记忆,而不像外伤那样突然丧失记忆。在疾病案例中有突然记忆丧失的情况,例如中风的突然发作。
- BI 可能会导致意识丧失。意识丧失或意识层次的改变被评定为 0-30 分钟、大于 30 分钟到小于 24 小时以及超过 24 小时。
- 格拉斯哥(Glasgow)昏迷量表评分——是衡量脑损伤的一个指标。 24 小时内评估的最佳分数,15-13=轻度脑损伤,12-9=中度脑损伤,小于 9=重度脑损伤。
疑似脑损伤和脊髓损伤双重诊断的患者将对其脊髓功能进行评估。使用 ASIA 或 AIS 测试工具完成的。评估脊髓每个层的感觉和运动。
进行神经影像检查来检查大脑,也许还有脊髓。包括磁共振成像扫描 (MRI) 或计算机断层扫描 (CT 扫描)。这些测试将提供大脑结构、液体或血液收集、骨折或移位、血栓、挫伤和肿胀的图像。神经影像学结果会是正常或异常。高级成像,如弥散张量成像 (DTI) 可注意到显微结构变化,如轴突损伤。功能 MRI (fMRI) 已被用于绘制大脑中的变化,尤其是在认知和感觉功能方面。正电子发射断层扫描 (PET) 扫描会显示更精细的大脑细节,但这仍有待确定。
神经心理测试是对思维、学习、记忆、运动功能、感知、解决问题、决策和语言能力的评估。受过特殊教育的心理学家称为神经心理学家,会为您提供测试,通常是纸笔测试或计算机测试,可以分析问题、定位大脑中的关注区域并建议治疗方法。神经心理学家还将采访您和您身边的人,以确定您现在与脑损伤前相比如何处理问题。该测试可以在诊断的早期、稍后或在后续检查中进行以检查疾病的进展。您需要好好休息,因为测试需要三到六个小时。
如果您有健康状况,可以进行实验室血液检测来检查疾病的进展或一般身体健康状况。
脑损伤的症状
脑损伤的症状从非常隐蔽到非常明显。家庭成员通常是第一个发现 BI 隐蔽线索的人,因为他们最了解患者。医疗保健专业人员知道 BI 的体征和症状,但可能无法捕捉到细微的症状,因为他们不知道 BI 发作之前患者的心理、身体和行为水平。
在医院或康复环境中,大多数活动都是按照惯例进行的,或者只是针对患者而做。例如,把饭菜带给患者或把患者带到餐厅吃午饭。注意到他们可能不记得自己亲自去,因此可能不会被发现。把药物带给他们。他们不需要整理他们的药片。他们不会去商店,所以处理钱不是问题。所有这些活动都可以帮助识别 BI 问题,但这些活动通常不会每天在医院环境中去做,因此可能无法鉴别这些问题。
BI 的症状常常是很隐蔽性的,以至于您作为家庭成员或观察者认为只是不太能跟上自己的速度,而将问题归咎于自己睡眠不足或担心患者。患者认为他们的想法是正确的,并且可以让您相信您需要质疑自己。这是轻微脑损伤的线索。
并非每个人都表现出 BI 的所有症状。患者可能有一种或多种 BI 症状。脊髓损伤患者即使存在身体或感官症状,也可能无法引发这些症状。脊髓损伤后,身体和感官症状对测试可能没有反应。儿童可能没有成人的语言或发展技能,因此需要观察其行为。
疾病或外伤导致的脑损伤症状
认知或思维症状
- 健忘症
- 困惑
- 思考困难
- 记忆困难
- 创伤后应激障碍 (PTSD)
- 无法说话或理解所说的内容
- 难以集中注意力
- 理解困难
- 难以识别常见物体
行为症状
- 异常的笑和/或哭
- 冲动
- 缺乏克制
- 攻击性
- 易惹
- 重复的话或动作
情绪症状
- 无法控制愤怒
- 焦虑或抑郁
- 对他人和活动冷漠
- 孤独
身体症状
意识丧失几秒钟或几分钟(其他人需要通过记录时间长度来观察这一点。意识丧失的患者不知道意识改变的时间长度,即使他们是无意识的。)
- 昏厥或晕倒
- 站立不稳或肌肉僵硬
- 恶心或呕吐
- 瞳孔放大、瞳孔不等
- 视野模糊
- 口齿不清
- 耳鸣
- 头痛
- 睡眠障碍
- 头晕
- 疲劳或极度疲倦
- 嗅觉丧失
- 眼睛周围瘀伤(浣熊眼)
- 对光敏感
- 说话困难
- 对声音的敏感性
- 癫痫发作
- 疼痛
儿童脑损伤症状——也可能包括成人症状
- 因无法得到安慰而增加哭泣
- 异常或易激惹
- 护理或饮食习惯的改变
- 情绪悲伤或沮丧
- 注意力的变化
- 睡眠习惯改变、困倦
- 对喜爱的玩具或活动失去兴趣
- 癫痫发作
脑损伤的评估
外伤或疾病原因造成脑损伤后,患者可能会进入昏迷或意识丧失状态。这种状态可以是很短的时间、几小时、几天或更长时间。评估康复的方法用于检测进展。已经开发了用统一的方式评估意识和恢复程度的评估量表。
脑损伤评估量表包括作为意识功能测量的运动。由于脑损伤和脊髓损伤的双重诊断,运动因 SCI 可能无法进行评估。因此,相应地调整评估。量表的结果可能无法反映患有双重诊断患者的全部潜力。
有超过 300 种不同的量表用来评估脑损伤。这里列出了一些常见的量表。如果使用不同的量表,请询问测量结果以及如何评估它们。后续评估应始终如一地使用相同的量表。不能使用不同的量表来分析评级,因为评估和测量对每个量表都是特有的。
格拉斯哥(Glasgow)昏迷量表 (GCS)
GCS 于 1974 年作为评估头部损伤(包括脑损伤)的方法开始使用,该方法利用处于昏迷状态的患者的眼球运动、说话和身体活动来评估头部损伤。该评估由医护人员反复执行以评估变化。观察患者,刺激其做出反应,然后使用该量表对患者进行等级评估。
普通指南提示总分 13-15 表示轻度头部损伤。 9-12 分是中度头部损伤。 8 分或以下表示严重的头部损伤。这些分数是概括性的总结。格拉斯哥皇家内科医生和外科医生学院关于格拉斯哥昏迷量表的网站包含如何使用该量表以及如何详细解释该量表的信息。此处提供了更精确的解释指南。
昏迷恢复量表 – 修订版(也称为 JFK 量表)
CRS-R 用于有意识层次(昏迷)改变的患者的神经行为问题进行标准化评估。该量表有助于诊断、行为恢复、预测结果和评估治疗效果。它特别留意非常密集的昏迷程度的差异。评估听力(听觉)、视觉(视觉)、运动(运动)、口腔功能(口腔运动)、交流和唤醒。该量表的结果在 0-23 之间,较低的分数表示反射(被动)活动,而较高的分数表示自主活动。
昏迷恢复量表修订版评分表可在 Shirley Ryan Ability实验室的网站上查看。
Rancho Los Amigos 认知功能水平量表用于评估脑损伤的恢复情况。它是一个 10 级量表,提供有关认知和行为能力的指标。该量表从 1 级无反应开始到 10 级有目的/适当。 Sunnybrook 康复中心提供了一本关于 Rancho Los Amigos 认知功能水平的小册子,其中包括对处在每个级别的患者家属和朋友提供建议。
功能独立性测量 (FIM) 和功能评估测量 (FAM) FIM 和 FAM 是急性护理康复环境中使用最广泛的评估。功能独立性测量由 18 个项目组成,用于评估身体、心理和社会功能的进展。协调功能评估测量表包括 12 个附加项目,用于评估认知、行为、沟通和社区功能能力。这些量表的项目每周或每隔一周评估一次以评估进展。 FIM 和 FAM 评估量表可从 Shirley Ryan Abilities Lab 网站获得。
残疾评定量表 (DRS) 是为了评估从发病到能够在社区生活的创伤性脑损伤 (TBI)而创建的。该 30 分制的量表用于评估意识、认知能力、对他人的依赖和就业能力。它可以从 Shirley Ryan Abilities Lab 网站获得。
简易心理状态检查是对心理功能的简短筛查,通常在诊所办公室等临床环境中进行。作为认知障碍的筛查,它可以很容易地在短时间内完成。如果检查结果有任何提示,则转诊进行更明确的测试。如果患者在首次注意到脑损伤的影响时居住在社区中,则最有可能使用这种评估方法。简易心理测验可以从这个网站免费下载。
Craig Handicap Assessment and Reporting Technique (CHART) 克雷格残疾评估和报告技巧是一项在社区环境中使用的 32 项评估。它表明从康复环境中出院后的脑损伤问题。评估包括身体和认知独立性、流动性、职业、社会融合和经济自给自足。还提供 19 个项目的简短形式。可从克雷格医院获得完整的指导和诠释手册。
脊髓损伤神经学分类国际标准(ISNCSCI)于2019年修订,也称为ASIA检测或AIS量表。美国脊髓损伤协会 (ASIA) 开发了该量表,用于评估脊髓各节段的感觉和运动功能。
脑损伤的治疗
脑损伤的治疗应尽快开始,以取得最佳效果。由疾病原因、外伤或后来才发现的 BI 需要诊断和治疗。根据患者在BI 进展中所处的阶段来决定他们的治疗需求。
脑震荡等轻度脑损伤传统上是通过让大脑休息来治疗的。包括减少体力消耗以及减少认知(精神)刺激,例如在您的医疗保健专业人员确定的时间内不看电视、不玩电子游戏或不使用电脑、阅读或具有挑战性的工作或功课。大脑休息被认为是镇静或没有挑战性的,因此可以发生愈合过程。然而,最近的研究表明,轻度运动有助于脑震荡的康复。遵循由医疗保健专业人员针对您的独特需求制定的治疗计划。
急诊护理 脑外伤患者最常需要急诊护理。它是为有紧急疾病状况的人提供的。稳定身体、提供呼吸和生命支持、控制出血和血压、稳定其他损伤(如脊髓损伤)和紧急手术以控制脑出血或血凝块是优先事项。颅骨骨折会得到修复
可能需要颅内压监测来评估脑损伤的急性期。在无菌操作中将探头插入头骨来测量头部内部的压力。由于颅骨是硬的的,增加的压力会迫使脆弱的脑组织塌陷,如果不加以监测,会导致更多的损害。把检测装置放置一段时间。采取预防措施以确保患者的最佳位置。探视者不得给患者重新定位或改变床的高度以避免增加压力。
脑损伤治疗包括多种方法。通常,用药物来缓解患者的问题,心理治疗、运动和家庭成员的参与是治疗计划的基本要素。许多医疗保健专家会参与患者的治疗计划。
通常用于治疗脑损伤的药物
并非所有脑损伤患者都需要药物治疗。有某些情况或问题的患者需要服用药物。患者可能会开始服药以提高警觉性和控制健康问题。其他人会根据需要添加或去除药物。
- 镇痛药可减轻疼痛。
- 抗焦虑药物可以缓解困惑或处理信息。
- 抗凝剂可防止血栓。
- 抗惊厥药可防止癫痫发作。
- 抗抑郁药治疗抑郁和情绪波动的症状。
- 抗精神病药有助于控制好斗、敌意、幻觉、睡眠障碍。
- 利尿剂清除会增加大脑内部压力的液体。
- 肌肉松弛剂减少肌肉痉挛。
- 镇静催眠药诱导睡眠、精神和身体反应、意识和疼痛。
- 兴奋剂提高警觉性和注意力。
脑损伤的治疗
根据患者的需要,脑损伤的治疗发生在不同的场所。评估和开始治疗可以在急症护理医院进行。如果脑损伤严重或涉及多种健康问题,尤其是脑损伤和脊髓损伤的双重诊断,则患者可以在急性康复设施中使用康复服务。疾病因素造成的脑损伤可在诊疗办公室就开始。针对更长的治疗时间,可用亚急性康复中心提供的服务。
过渡性护理场所是一种可以获得服务的住宅类型的设施。日间治疗中心能够在工作时间内提供治疗的设施,但一天的其余时间患者是在家里度过的。通过预约,患者可以住在家中接受门诊、诊疗办公室或治疗中心的治疗。
认知行为疗法 (CBT) 常用来治疗脑损伤。 CBT 的目标是提高记忆力、注意力、感知、学习、计划和判断力。在 CBT 中,思维模式是通过学习来改变的。患者努力认识到思维中存在的扭曲,然后是解决问题的技能,以改变思维模式的问题。行为模式也可以通过使用改进策略来评估与人的有问题的互动来修改。患者学会平静他们的头脑和放松他们的身体。
神经可塑性是一个概念,神经系统的一个部分可以适应另一个受到挑战的部分。这是一种理论,认为神经系统是“可塑的”,或者可以被塑造以满足患者的医疗保健需求。神经可塑性是神经恢复的自然过程。脑损伤后,身体会以重复的动作进行活动,刺激神经可塑性。这种治疗用于日常身体活动,如步行、日常生活活动、语言技能以及思维技能。它利用整个大脑进行恢复。
家庭是脑损伤患者康复的关键。从脑损伤中康复是一个全时的过程,而不仅仅是在治疗期间。在康复过程中需要提供支持和耐心。参与患者护理的家人、朋友和专业人员应参与后续治疗并提供支持。鼓励家庭成员通过支持小组、咨询或家庭咨询保持自己的心理健康,以便将治疗策略纳入与患有脑损伤的家庭成员的互动中。
参与脑损伤康复的专家及其提供的服务
大多数脑损伤患者都由专家团队进行治疗,针对每位患者的需求,专家团队共同协调执行独特的治疗计划。
神经心理学家是在脑损伤的诊断和治疗方面受过专门教育的人。他们提供测试来查明受伤的大脑区域,然后推荐特定的治疗方法并加以改善。他们会评估患者的康复进度,确保患者在进步并防止出现挫折。
神经科医生是专门研究神经系统问题的医生。有些还专门研究脑损伤。他们提供所需的持续医疗护理,包括脑损伤的治疗和药物治疗。
理疗师是专门从事物理医学和康复的医生。他们是评估患者对治疗和康复有何需求的人。他们会在恢复期间担任关键人物,并长期跟进。
心理咨询师会帮助患者学习处理人际关系问题、应对技巧和情绪健康。
神经外科医生是对大脑或脊髓进行手术的医学专家,纠正任何必要的结构问题,以保护生命,避免进一步的并发症和损坏。
神经眼科医生是既了解神经病学又了解眼科的专家。他们能够为与脑损伤相关的眼睛需求提供护理。
神经验光师可以帮助调节因脑损伤而需要的视力改善。
物理治疗师是为患者的身体提供运动、力量、平衡和能量治疗的人。他们会帮助患者保持灵活性。他们协调患者的护理,包括对其他运动问题的治疗。
职业治疗师协助日常生活任务,如穿衣、吃饭、洗澡、精细运动和生活技能。
言语治疗师协助沟通、说话、吞咽和进食的技能。他们还会教授定向和组织技能。
为了改善肌肉运动、力量、协调、行走、耐力和减轻疼痛,可以提供水上疗法。该疗法在温水池中进行,减少重力阻力并利用浮力。水疗非常平静放松。
康复科护士协助个人护理和护理策略教育。他们可以教患者有关脑损伤、治疗方法和药物的知识。这些专业人员在不同地点工作,包括在患者家里,以确保患者掌握日常生活护理所需的知识。
休闲治疗师有助于找到使患者最喜欢的活动来适应患者特定需求的方法
社会工作者协助调整生活。他们可以帮助患者找到继续护理所需的资源。
专案经理是与保险公司等付款人合作的个人,以确保患者拥有适合自身情况的护理和设备。
职业顾问协助重返工作和社区生活。他们会针对工作场所的挑战提供策略。
根据患者的个人需求,我们会咨询其他医疗保健专业人员,例如呼吸治疗师、伤口护理专家和整形外科医生。
脑损伤的康复
脑损伤的康复因多种因素而异。 BI 的早期诊断对于开始治疗至关重要。与任何疾病一样,越早开始治疗通常会带来更好的结果。有些 BI 是轻微的,直到患者出院并受到日常生活的挑战时才会出现症状。症状可能被像脊髓损伤等其他疾病所掩盖,因此不能明确地评估。另外一些 BI 病例很严重且很容易引起注意。
从脑损伤康复对每个人来说都是独特的。没有两个案例是完全相同的,因为没有两个人是完全相同的。治疗团队会预测恢复情况,通常会在发生进展时被注意到。康复通常遵循上述 Rancho Los Amigos 认知功能水平量表中的级别。脑损伤康复并不遵循循序渐进的模式。有些人快速通过关卡,而有些人可能需要更长的时间才能通过关卡。
保持信心、耐心和跟上治疗是很重要的。在脑损伤康复中学到的技术可以使用一生。
有一些因素会影响 TBI 的诊断、治疗和康复。治疗计划中应该考虑这些因素。它们不会限制康复。
年龄 小于 25 岁和大于 75 岁的个体脑损伤发生率较高,这一人群数量的增加主要是因为跌倒。老年人的身体和认知功能的缺陷程度更高,抑郁程度更高,住院率和死亡率更高。这些是已知的变量,所以调整治疗计划能帮助这类患者。
性别 BI 在男性中更为普遍。从历史发展角度来看,这是由于职业和生活方式因素造成的。男性往往有更多的抑郁症倾向。然而,随着女性获得平等,性别差异正在缩小。有些理论认为,荷尔蒙差异可能对处于康复期的育龄女性产生微观变化而起到保护作用。
损伤类型 穿透性损伤或开放性头部损伤会增加并发症和死亡的风险,主要是由于感染。这些与肺炎增加、颅骨骨折、脑脊液漏和肌张力减退(肌肉张力差)有关。爆炸性损伤有更严重的感觉缺陷、疼痛和多重创伤发生率。由于大脑和脊髓的问题,BI 和脊髓损伤的双重诊断可能会使康复变得复杂。它们会和康复因素混杂在一起。
遗传 最新的研究表明遗传在 BI 的康复中发挥了作用,尽管需要在这方面进行更多的研究。对患有痴呆症和其他神经退行性疾病(如阿尔茨海默氏症)的患者进行基因研究发现,载脂蛋白 E (ApoE) 是一种脂质转运蛋白,可能对 BI 康复有保护作用。
获得护理 获得诊断和持续治疗机会较少的患者预后较差。没有保险的人住院时间较短,获得康复设施和治疗的机会较少。那些生活在农村地区,无法获得神经影像诊断和康复治疗的患者预后也有较差。
缺乏报道 有些患者或家庭成员没有报告患者的能力发生了变化。这可能是由于尴尬、耻辱、恐惧、对 BI 缺乏了解或不知道治疗这种病的可能性所导致。症状较轻的患者可能会等待症状自行消退。症状可以很隐蔽,并且可能会因夜间睡眠不佳或其他借口而不被理会。任何变化都应报告给您的医疗保健专业人员进行调查和治疗。
脑损伤事实和数据
关于脑损伤的事实侧重于外伤性脑损伤 (TBI)。获得性脑损伤 (ABI) 通常列在诊断组中,例如中风、缺氧(大脑缺氧)、肿瘤等。
每年发生的 TBI 数量为 250 万。
原因包括跌倒 (35%)、机动车事故 (17%) 以及被某物撞击或撞击 (16%)。
每年有 80,000 至 90,000 人因脑损伤而致残。
目前,美国有 310 万人因脑损伤而残疾。
研究
关于脑损伤的研究是广泛的。对来自测试工具的信息进行研究来确定有效的治疗方法。有许多主要项目、由政府机构和美国政府赞助的针对脑损伤的各个方面开展广泛研究的项目。因为神经系统是一个整体,很多脑损伤的治疗方法与脊髓损伤的治疗方法相同。
正在研究干细胞在分子水平上对大脑恢复的有效性。目前,这些研究都还是在实验室中进行,极少数是在人类身上进行。然而,获得的结果给人们带来了希望。
在所有康复领域中正在对虚拟现实进行研究,包括脑损伤。这个过程涉及计算机模拟和其他机器人技术,例如负重行走。随着治疗脑损伤患者获得不断改进的成功结果,所收集的信息已经并将继续演变发展。
包括模式化运动在内的基于活动的康复策略已被证明可以成功地为治愈大脑提供输入。这项研究在许多疗法中继续进行,包括当今使用的水上运动和负重行走。
疲劳是脊髓损伤患者的一个问题。正在对这种现象以及如何治疗它进行研究,包括生理学研究、药物治疗和疗法。
电磁脑刺激在实验室环境中显示出有效性。皮质刺激与现有和先进的治疗方法相结合的初步研究正在改善治疗结果。这些研究还处于早期阶段。
要了解更多有关脑损伤研究的信息,国家神经疾病和中风研究所提供了有关研究的信息。
可以在此处找到美国政府的临床试验注册处。
消费者资源
如果您正在寻找有关脑损伤的更多信息或有特定问题,请在工作日周一至周五(东部时间上午 7 点至晚上 12 点)拨打免费电话 800-539-7309,咨询我们的信息专家。
参考文献
Beaulieu CL, Dijkers MP, Barrett RS, Horn SD, Giuffrida CG, Timpson ML, Carroll DM, Smout RJ, Hammond FM. Occupational, physical, and speech therapy treatment activities during inpatient rehabilitation for traumatic brain injury. Arch Phys Med Rehabil. 2015 Aug;96(8 Suppl):S222-34.e17. doi: 10.1016/j.apmr.2014.10.028. PMID: 26212399; PMCID: PMC4538942.
Bogdanova Y, Yee MK, Ho VT, Cicerone KD. Computerized cognitive rehabilitation of attention and executive function in acquired brain injury: A systematic review. J Head Trauma Rehabil. 2016 Nov/Dec;31(6):419-433. doi: 10.1097/HTR.0000000000000203. PMID: 26709580; PMCID: PMC5401713.
Brotfain E, Gruenbaum SE, Boyko M, Kutz R, Zlotnik A, Klein M. Neuroprotection by estrogen and progesterone in traumatic brain injury and spinal cord injury. Curr Neuropharmacol. 2016;14(6):641-53. doi: 10.2174/1570159×14666160309123554. PMID: 26955967; PMCID: PMC4981744.
Cipriano CA, Pill SG, Keenan MA. Heterotopic ossification following traumatic brain injury and spinal cord injury. Journal of the American Academy of Orthopaedic Surgeons. November 2009 – Volume 17 – Issue 11 – p 689-697. https://journals.lww.com/jaaos/fulltext/2009/11000…
Dang B, Chen W, He W, Chen G. Rehabilitation treatment and progress of traumatic brain injury dysfunction. Neural Plast. 2017;2017:1582182. doi: 10.1155/2017/1582182. Epub 2017 Apr 11. PMID: 28491478; PMCID: PMC5405588.
Heled E, Tal K, Zeilig G. (2020) Does lack of brain injury mean lack of cognitive impairment in traumatic spinal cord injury? J Spinal Cord Med., DOI: 10.1080/10790268.2020.1847564
Galgano M, Toshkezi G, Qiu X, Russell T, Chin L, Zhao LR. Traumatic brain injury: Current treatment strategies and future endeavors. Cell Transplant. 2017 Jul;26(7):1118-1130. doi: 10.1177/0963689717714102. PMID: 28933211; PMCID: PMC5657730.
Garlanger KL, Beck LA, Cheville AL. Functional outcomes in patients with co-occurring traumatic brain injury and spinal cord injury from an inpatient rehabilitation facility’s perspective. J Spinal Cord Med. 2018 Nov;41(6):718-730. doi: 10.1080/10790268.2018.1465744. Epub 2018 May 1. PMID: 29714644; PMCID: PMC6217473.
Gerrard, Paul B et al. “Coma Recovery Scale-Revised: evidentiary support for hierarchical grading of level of consciousness.” Arch Phys Med Rehabil. 95 12 (2014): 2335-41.
Giacino JT, Fins JJ, Laureys S, Schiff ND. Disorders of consciousness after acquired brain injury: the state of the science. Nat Rev Neurol. 2014 Feb;10(2):99-114. doi: 10.1038/nrneurol.2013.279. Epub 2014 Jan 28. PMID: 24468878.
Houlden H, Greenwood R. Apolipoprotein E4 and traumatic brain injury. J Neurol Neurosurg Psychiatry. 2006 Oct;77(10):1106-7. doi: 10.1136/jnnp.2006.095513. Epub 2006 Jun 22. PMID: 16793859; PMCID: PMC2077546.
Jonasson A, Levin C, Renfors M, Strandberg S, Johansson B. Mental fatigue and impaired cognitive function after an acquired brain injury. Brain Behav. 2018 Aug;8(8):e01056. doi: 10.1002/brb3.1056. Epub 2018 Jun 29. PMID: 29956894; PMCID: PMC6085903.
Karnath HO, Sperber C, Rorden C. Mapping human brain lesions and their functional consequences. Neuroimage. 2018 Jan 15;165:180-189. doi: 10.1016/j.neuroimage.2017.10.028. Epub 2017 Oct 16. PMID: 29042216; PMCID: PMC5777219.
Kushner DS. Strategies to avoid a missed diagnosis of co-occurring concussion in post-acute patients having a spinal cord injury. Neural Regen Res. 2015 Jun;10(6):859-61. doi: 10.4103/1673-5374.158329. PMID: 26199589; PMCID: PMC4498334.
Leddy JJ, Wilber CG, Willer BS. Active recovery from concussion. Curr Opin Neurol. 2018 Dec;31(6):681-686. doi: 10.1097/WCO.0000000000000611. PMID: 30382949; PMCID: PMC7046089.
Macfarlane RJ, Ng BH, Gamie Z, El Masry MA, Velonis S, Schizas C, Tsiridis E. Pharmacological treatment of heterotopic ossification following hip and acetabular surgery. Expert Opin Pharmacother. 2008 Apr;9(5):767-86. doi: 10.1517/14656566.9.5.767. PMID: 18345954.
Mckee AC, Daneshvar DH. The neuropathology of traumatic brain injury. Handb Clin Neurol. 2015;127:45-66. doi: 10.1016/B978-0-444-52892-6.00004-0. PMID: 25702209; PMCID: PMC4694720.
National Academies of Sciences, Engineering, and Medicine; Health and Medicine Division; Board on Health Care Services; Committee on the Review of the Department of Veterans Affairs Examinations for Traumatic Brain Injury. Evaluation of the Disability Determination Process for Traumatic Brain Injury in Veterans. Washington (DC): National Academies Press (US); 2019 Apr 10. Diagnosis and Assessment of Traumatic Brain Injury. Available from: https://www.ncbi.nlm.nih.gov/books/NBK542595/
Nott MT, Baguley IJ, Heriseanu R, Weber G, Middleton JW, Meares S, Batchelor J, Jones A, Boyle CL, Chilko S. Effects of concomitant spinal cord injury and brain injury on medical and functional outcomes and community participation. Top Spinal Cord Inj Rehabil. 2014 Summer;20(3):225-35. doi: 10.1310/sci2003-225. PMID: 25484568; PMCID: PMC4257139.
Pessoa L. A Network Model of the Emotional Brain. Trends Cogn Sci. 2017 May;21(5):357-371. doi: 10.1016/j.tics.2017.03.002. Epub 2017 Mar 28. PMID: 28363681; PMCID: PMC5534266.
Polinder S, Cnossen MC, Real RGL, Covic A, Gorbunova A, Voormolen DC, Master CL, Haagsma JA, Diaz-Arrastia R, von Steinbuechel N. A multidimensional approach to post-concussion symptoms in mild traumatic brain injury. Front Neurol. 2018 Dec 19;9:1113. doi: 10.3389/fneur.2018.01113. PMID: 30619066; PMCID: PMC6306025.
Silva MA, See AP, Essayed WI, Golby AJ, Tie Y. Challenges and techniques for presurgical brain mapping with functional MRI. Neuroimage Clin. 2017 Dec 6;17:794-803. doi: 10.1016/j.nicl.2017.12.008. PMID: 29270359; PMCID: PMC5735325.
Simpson G, Jones K. How important is resilience among family members supporting relatives with traumatic brain injury or spinal cord injury? September 2012 Clinical Rehabilitation 27(4). DOI: 10.1177/0269215512457961
Snyder AZ, Bauer AQ. Mapping structure-function relationships in the brain. Biol Psychiatry Cogn Neurosci Neuroimaging. 2019 Jun;4(6):510-521. doi: 10.1016/j.bpsc.2018.10.005. Epub 2018 Oct 29. PMID: 30528965; PMCID: PMC6488459.
Stillman A, Alexander M, Mannix R, Madigan N, Pascual-Leone A, Meehan WP. Concussion: Evaluation and management. Cleve Clin J Med. 2017 Aug;84(8):623-630. doi: 10.3949/ccjm.84a.16013. PMID: 28806161.

