Syndrome post poliomyélite (SPP)
Qu’est-ce que le syndrome post-polio ?
Une épidémie de polio a eu lieu aux États-Unis dans les années 1940 et 1950. Aux États-Unis, les gens ne contractent pas souvent la polio en raison du développement d’un vaccin contre la polio qui a été élaboré en 1955 par Jonas Salk puis d’un vaccin oral mis au point en 1962 par Albert Sabin. Les individus vaccinés ne peuvent pas porter le virus, ce qui le rend incapable de se répliquer et de se propager. Le virus de la polio est toujours actif dans certaines régions du monde. L’amélioration des mesures d’assainissement a également permis de le contrôler.
La poliomyélite ou polio est un virus contagieux qui pénètre dans le corps. Il se propage par les gouttelettes respiratoires et par les déchets corporels solides. La plupart des personnes atteintes de polio présenteront des symptômes pseudo-grippaux. Rarement, la polio affecte les nerfs moteurs (nerfs qui contrôlent les mouvements) du corps, en particulier dans la moelle épinière. Cela peut être une sensation de picotement (paresthésie), une infection de l’enveloppe du cerveau et de la moelle épinière (méningite) ou une faiblesse des muscles du corps (paralysie). Les nerfs moteurs sont touchés par la polio qui peut entraîner une paralysie n’importe où dans le corps avec une diminution des mouvements observée dans les bras et les jambes et plus particulièrement dans les muscles qui contrôlent la respiration.
Certains individus ont survécu à l’épidémie de polio. Les personnes atteintes de lésions nerveuses motrices peuvent présenter des déficits de mouvement résiduels. Pour s’adapter à la perte de mouvement, les fibres nerveuses affectées développent de nouvelles terminaisons nerveuses (dendrites) qui se connecteront avec d’autres fibres musculaires voisines. Le résultat est une récupération fonctionnelle du mouvement. Ce processus est une illustration de la neuroplasticité ou de la capacité du système nerveux à récupérer en développant des bourgeons nerveux pour améliorer la force des fibres nerveuses et des muscles affectés par la polio. Après l’épisode initial de poliomyélite, l’individu peut avoir avoir une récupération partielle voire un rétablissement complet.
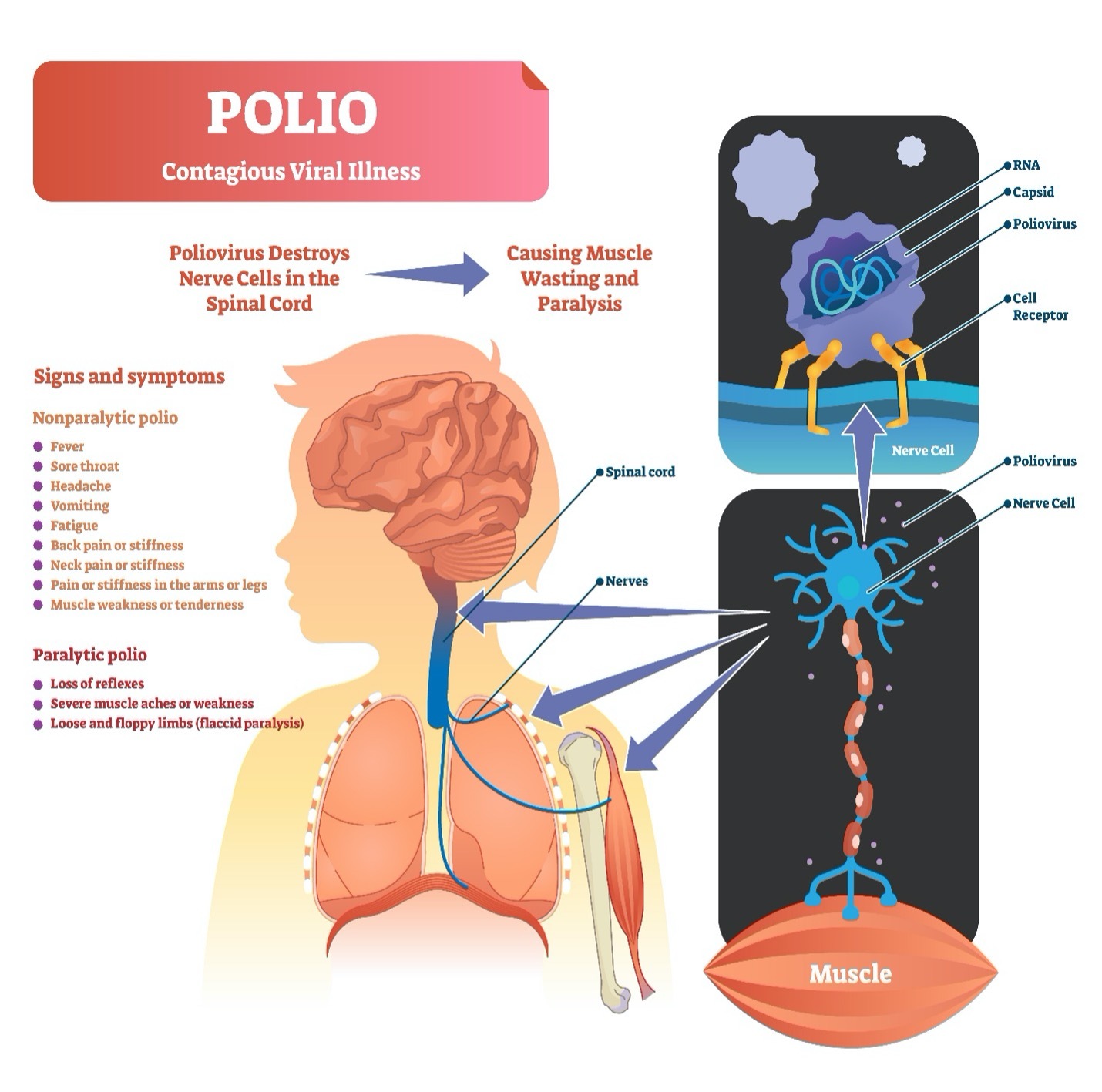
Au fil du temps, certains individus ayant des antécédents de polio ayant affecté les nerfs moteurs, peuvent développer de nouvelles douleurs musculaires, une faiblesse ou une paralysie 10 à 40 ans après l’épisode initial de polio. C’est le syndrome post-polio (SPP). Des années plus tard, les nerfs moteurs surutilisés deviennent incapables de répondre aux demandes de mouvement, ce qui entraîne leur lente détérioration. Il peut y avoir une certaine amélioration une deuxième fois, mais à terme, les terminaisons nerveuses cessent de fonctionner sans qu’il n’y ait récupération. Une faiblesse progressive et une paralysie peuvent survenir.
Il est important de noter que seul un petit nombre de personnes développe un syndrome post-polio. Ceux qui ont survécu à la polio sans atteinte du nerf moteur ne développent pas de SPP. Le syndrome post-polio n’est pas contagieux. Il ne s’agit pas d’une réactivation du virus mais plutôt d’un effet de détérioration des nerfs de remplacement ou supplémentaires.
Symptômes et facteurs de risque du syndrome post-polio
Le syndrome post-polio tend à se développer lentement avec une alternance de périodes de stabilité suivies d’une augmentation des symptômes. Le développement du SPP se produit au fil du temps.
Le SPP survient chez les personnes ayant des antécédents de polio incluant une atteinte des nerfs moteurs. Il ne met généralement pas la vie en danger à moins que la respiration ne soit affectée et que le SPP soit non traité. Les cas diffèrent selon le nombre de fonctions affectées. Certains auront des cas bénins de SPP avec des adaptations mineures tandis que d’autres développeront des problèmes plus importants nécessitant des changements de mode de vie.
Les symptômes comprennent certains ou tous ces facteurs :
- Faiblesse progressive des muscles et des articulations
- Douleurs musculaires et articulaires
- Fatigue et épuisement du corps et de l’esprit avec une activité minimale
- Perte d’appétit
- Fièvre
- Atrophie musculaire (atrophie)
- Distorsions osseuses telles que la scoliose (courbure de la colonne vertébrale)
- Problèmes respiratoires
- Troubles du sommeil, insomnie, apnée du sommeil
- Problèmes de déglutition
- Intolérance au froid, parfois intolérance à la chaleur
Facteurs de risque du syndrome post-polio
Les risques de SPP sont plus élevés chez les personnes qui ont eu une atteinte initiale sévère de polio avec atteinte du nerf moteur. Si la récupération de la fonction a été bonne ou excellente depuis l’événement initial de polio, plus de stress se trouve placé sur les nerfs de suppléance ce qui peut entraîner une défaillance des nerfs moteurs. Le développement de la polio plus tard dans la vie à l’adolescence ou à l’âge adulte peut être lié à un risque plus élevé de SPP, car les terminaisons nerveuses en germination sont plus lentes à se développer à mesure que les individus vieillissent. L’excès d’exercice physique, au point de fatigue musculaire, peut être un facteur déclenchant du SPP en cas d’antécédents de polio avec atteinte des nerfs moteurs.
Complications du syndrome post-polio
Les problèmes qui résultent du SPP dépendent de l’emplacement de la lésion du nerf, qu’elle soit dans la moelle épinière, dans le corps ou les deux. Des complications surviennent à mesure que la faiblesse progresse. Voici quelques-uns des problèmes clés.
- Chutes : la faiblesse musculaire peut entraîner des problèmes d’équilibre, conduire à glisser ou à se coincer l’orteil sous un tapis ou une marche d’escalier. Les chutes peuvent avoir des conséquences graves telles que des élongations musculaires, des ecchymoses et des fractures osseuses.
- Difficulté à avaler : les personnes avec un SPP qui affecte l’activité motrice orale comme la mastication et la déglutition peuvent avoir des problèmes nutritionnels et une déshydratation. Un mauvais contrôle de la motricité orale peut entraîner une pneumonie en cas d’aspiration de la nourriture dans les poumons.
- Respiration : des problèmes surviennent en raison de la faiblesse des muscles thoraciques et abdominaux. Cela peut réduire la capacité de produire une forte toux pour dégager les voies respiratoires, ce qui peut entraîner une pneumonie. Les changements musculaires peuvent entraîner des problèmes respiratoires tels que l’apnée du sommeil ou l’insuffisance respiratoire chronique.
- Contractures musculosquelettiques : les muscles forts tirant le corps devenant des muscles plus faibles peuvent entraîner des modifications structurelles des os entraînant des difficultés de positionnement du corps, de l’inconfort, des douleurs, des contractures, des difficultés d’hygiène. Les changements musculaires peuvent entraîner des problèmes respiratoires tels que l’apnée du sommeil ou une insuffisance respiratoire chronique ainsi que des lésions de pression. La scoliose, un changement dans le positionnement structurel de la colonne vertébrale affecte la capacité du corps à inspirer profondément et efficacement.
- Intestins et vessie neurogènes : les problèmes de communication nerveuse modifient la capacité à aller à la selle. Des programmes intestinaux et vésicaux peuvent être établis pour garder votre corps en bonne santé. Ces programmes réduisent les complications et entretiennent la continence si l’élimination pose problème.
- Densité minérale osseuse : les réductions dues à des changements squelettiques ou à l’inactivité peuvent créer une ostéopénie (faible masse osseuse) ou une ostéoporose (masse osseuse extrêmement faible).
- Appareil fonctionnel : des problèmes tels que le frottement des appareils orthopédiques et des attelles sur la peau ou l’utilisation de béquilles peuvent entraîner des lésions de pression et des douleurs articulaires.
Diagnostiquer le syndrome post-polio
Votre professionnel de santé procédera à un examen physique complet et étudiera vos antécédents médicaux. Vos symptômes seront différenciés d’autres problèmes neurologiques. Les indices du SPP comprennent des antécédents de polio affectant spécifiquement les nerfs moteurs suivis d’une récupération partielle ou complète pendant une période de 10 ans ou plus.
Le tableau historique du SPP comprend l’apparition nouvelle de faiblesse musculaire lentement progressive, une diminution de l’endurance, une atrophie musculaire, des douleurs musculaires et/ou articulaires et de la fatigue. En règle générale, les symptômes qui se développent plus tard incluent des problèmes de respiration ou de déglutition. L’apparition du SPP est progressive, mais l’inactivité due à un traumatisme ou à une intervention chirurgicale peut faire apparaître les symptômes soudainement. Même si vous consultez votre professionnel de santé tôt, un diagnostic de SPP n’est généralement pas posé avant que les symptômes n’apparaissent depuis au moins un an.
Des questions sur d’autres problèmes de santé qui pourraient être similaires aux symptômes du SPP seront posées. Celles-ci incluent des problèmes de dépression qui affectent les niveaux d’activité ou des problèmes fonctionnels tels que des douleurs articulaires dues à l’utilisation d’appareils orthopédiques ou de béquilles. Certains des symptômes du SPP sont des affections médicales isolées, telles qu’un dysfonctionnement respiratoire ou une scoliose, qui ne sont donc pas des symptômes concluants du SPP.
L’examen physique fait par votre professionnel de santé comprend un test musculaire manuel où la force de chacun de vos principaux groupes musculaires est évaluée et notée. Ceci est fait par le prestataire dans son bureau lors d’une visite de routine. On vous demande de solliciter des groupes musculaires en poussant ou en tirant face à la résistance de l’examinateur. Certains instruments peuvent être utilisés pour des mesures plus précises.
Un test d’électromyographie (EMG) est effectué pour établir la perte de motoneurones. Ceci est effectué sur n’importe quel muscle du corps en utilisant un capteur ou une aiguille pour évaluer la conduction électrique vers le muscle par le nerf. Des études de conduction nerveuse, peuvent être effectuées ou non en fonction des circonstances individuelles.
L’imagerie telle que l’imagerie par résonance magnétique (IRM) et la tomodensitométrie (TDM) de la colonne vertébrale peut suivre la progression du SPP.
Une biopsie musculaire peut être effectuée pour exclure d’autres diagnostics.
Il n’y a pas de tests sanguins de laboratoire utilisés pour diagnostiquer le SPP.
Il n’y a aucun test qui prédit quel survivant de la polio ayant une atteinte des nerfs moteurs présente un risque de SPP.
Réhabilitation après un syndrome post-polio
Le traitement du SPP dépend des problèmes individuels. Les programmes de réhabilitation sont élaborés pour les besoins uniques de l’individu en fonction des problèmes qui se développent et consistent en stratégies de prévention.
La conservation de l’énergie est au centre des stratégies de réadaptation pour les personnes atteintes du syndrome post-polio. Cela peut impliquer certains changements dans le mode de vie. Des périodes de repos devront probablement être ajoutées pour vous assurer de ne pas surmener vos muscles. Il peut être nécessaire d’utiliser des équipements adaptés pour la mobilité. La marche sur une certaine distance est possible mais sans se fatiguer en le faisant. L’utilisation d’équipements adaptés tels qu’un fauteuil roulant pour les distances peut rendre une journée plus facile en permettant de ne pas être épuisé par la marche. Le but est de ne pas fatiguer ses muscles au point de créer plus de lésions nerveuses. Maintenir un poids idéal pour réduire la charge de travail est de rigueur. Évitez les chutes en portant des chaussures bien ajustées, réduisez l’encombrement en particulier au niveau du sol, utilisez les rampes pour monter ou descendre les escaliers, enlevez les tapis, évitez les trottoirs glissants ou givrés, utilisez des aides à la mobilité si nécessaire pour la sécurité.
L’exercice est essentiel à la santé, mais un effort excessif sur les muscles entraîne une fatigue musculaire accrue. Des exercices moins intenses peuvent être fournis pour garder vos muscles fonctionnels sans surmenage. La natation légère est un bon exercice pour tout le corps. L’exercice cardio-pulmonaire est préféré à l’exercice fatigant de renforcement. Un plan d’exercice doit être élaboré pour éviter les douleurs, la fatigue et la faiblesse. Le programme d’exercice doit être adapté aux besoins pour inclure les muscles à renforcer, les muscles à éviter et la fréquence du programme.
Le renforcement de la motricité orale est utile. Rentrer le menton lorsque vous avalez peut-être utile pour éviter de s’étouffer. Des exercices peuvent être effectués pour aider à augmenter les muscles buccaux pour parler, manger et avaler. Ceux-ci peuvent augmenter la capacité de communication ainsi que protéger les voies respiratoires lorsqu’on mange.
La respiration est une activité critique. Une ventilation réduite affecte votre corps par la fatigue et l’acuité mentale. L’utilisation d’appareils d’apnée du sommeil doit être initiée si besoin. Ceci est utile pour éviter les complications cardiaques. Une ventilation mécanique utilisée en continu ou pour les périodes de repos peut être fournie. Il existe une variété de dispositifs de ventilation mécanique qui peuvent être utilisés. Certains nécessitent une intubation, mais pour beaucoup d’autres ce n’est pas nécessaire. Votre équipe de soins peut trouver le type d’appareil qui convient à vos besoins. Arrêtez de fumer pour garder les poumons en bonne santé. Signalez rapidement les infections respiratoires pour un traitement rapide. Tenez vos vaccins contre la grippe et la pneumonie à jour.
Le contrôle de la douleur à l’aide d’antalgiques ou d’analgésiques peut être utile. Pour certains, les médicaments anti-inflammatoires ont été utiles. Si la douleur nerveuse est un problème, la gabapentine (Neurontin) et la prégabaline (Lyrica) ainsi que des médicaments antiépileptiques à faible dose et des antidépresseurs à faible dose sont utiles.
La température corporelle est affectée par le SPP. Il faut donc rester au chaud en gardant l’environnement à une température confortable, porter plusieurs couches d’habits ; si l’on pratique une thérapie aquatique, utilisez une piscine chauffée. Gardez une température confortable pendant les mois d’été, mais évitez d’exagérer la climatisation pour éviter l’intolérance au froid.
La prise en charge inclura :
Votre médecin traitant prendra soin des besoins quotidiens. Ils gèrera les problèmes de santé généraux.
Un médecin spécialiste des maladies neuromusculaires est un médecin neurologue spécialement formé sur les problèmes de SPP. Cette personne suivra les progrès pour fournir les meilleurs traitements pour le SPP.
Un pneumologue peut aider à évaluer la capacité respiratoire et l’équipement qui peut être nécessaire, le cas échéant.
Les physiothérapeutes fourniront une thérapie pour augmenter doucement la force et l’équilibre. Ils peuvent aider avec les principes de conservation de l’énergie. Le physiothérapeute peut aider à choisir des systèmes d’aide à la mobilité, si nécessaire.
Les ergothérapeutes aideront à l’adaptation des fonctions quotidiennes par un renforcement en douceur et par un équipement adapté. Ils peuvent aider par des techniques de conservation de l’énergie.
Les orthophonistes amélioreront la fonction motrice orale et la clarté du langage le cas échéant. Ce spécialiste apprendra à garder les voies respiratoires dégagées.
Les thérapeutes de respiration renforceront la capacité respiratoire et aideront à apprendre à utiliser le bon équipement si la respiration est compromise.
Un psychologue, un conseiller ou un travailleur social peut aider à s’adapter aux maladies chroniques. Ils peuvent aider à fournir les outils pour faire face aux problèmes au fur et à mesure qu’ils surviennent et fournir des stratégies face aux défis avant qu’ils ne surviennent.
Les infirmières spécialisées en réadaptation peuvent aider à comprendre les symptômes, les traitements, les médicaments et la gestion des soins personnels tels que les programmes pour gérer l’intestin et de la vessie, si nécessaire. Elles aideront à suivre les conseils obtenus auprès d’autres spécialistes pour les adapter à votre vie quotidienne.
Les gestionnaires de cas de votre assurance sont des professionnels qui vous aideront à comprendre ce que votre organisme payeur/caisse d’assurance maladie versera pendant votre réadaptation.
Prévenir le syndrome post-polio
Le syndrome post-polio se développe chez les personnes préalablement affectées par la poliomyélite et dont les nerfs moteur ont été lésés. Il n’existe aucun vaccin ou autre médicament qui puisse prévenir le syndrome post-polio et il n’y a aucun moyen de prédire qui le développera. Les facteurs de risque sont des indicateurs de possibilité, et non des indicateurs pathognomoniques du développement du syndrome.
Si vous avez survécu à une polio qui a affecté vos nerfs moteurs (ceux pour le mouvement et la respiration), vous pouvez mettre en œuvre des techniques de conservation de l’énergie et des exercices conservateurs pour ralentir l’apparition du SPP. Ce n’est pas une garantie de prévention car personne ne sait qui développera le SPP ou non.
La meilleure prévention du SPP est d’éviter de contracter la polio. Cela peut être fait en se faisant vacciner contre la polio. Deux types de vaccins sont administrés aux enfants. L’un est le vaccin antipoliomyélitique oral (OPV) qui est administré dans le monde entier. Aux États-Unis, seule la série de vaccins antipoliomyélitiques inactivés a été administrée depuis l’an 2000. Les vaccins antipoliomyélitiques préparent le corps à combattre le poliovirus en cas d’exposition. Il offre une protection de 99 % si toute la série de vaccinations est terminée.
Recherche sur le syndrome post-polio
Le nombre d’études sur le syndrome post-polio est vaste. Initialement, les scientifiques ont commencé à examiner la source et les causes du SPP, en examinant en particulier les motoneurones sans polio et après la polio, y compris la jonction neuronale avec les muscles. Ils cherchent à comprendre la source du SPP. Des études immunologiques sur la polio résultant d’une inflammation en tant que réponse immunitaire sont également en cours.
Les conséquences du SPP telles que la fatigue font l’objet de recherches pour comprendre les causes et développer des traitements qui contribueront à améliorer la fonction et la qualité de vie.
Des études préliminaires ont été réalisées sur divers traitements par l’institut national de la santé (National Institutes of Health-NIH). Des études préliminaires signifient qu’il y avait un petit nombre de participants à ces études. Les résultats ne sont pas encore démontrés pour une utilisation générale. Les études préliminaires sont énumérées ci-dessous ainsi que les résultats. D’autres recherches seront menées.
| Médicament | Résultat |
|---|---|
| Prednisone | Certaines personnes ont noté une amélioration, mais ces résultats n’étaient pas significatifs (pas plus que le hasard) |
| Immunoglobuline intraveineuse | Pourrait réduire la douleur et améliorer la qualité de vie |
| Lamotrigine (un anti-épileptique) | Possiblement efficace dans le traitement de la fatigue, mais une étude plus large est requise, les résultats étant non concluants. |
Faits sur le syndrome post-polio
Le syndrome post-polio n’est pas contagieux. Il n’est pas causé par un virus. C’est le résultat de nerfs précédemment endommagés par l’événement initial de polio.
Plus de 12 millions de personnes dans le monde ont été touchées par la polio, comme indiqué par le CDC.
Il n’y a pas de système central pour signaler le syndrome post-polio, mais on estime que 300 000 personnes sont des survivants de la polio aux États-Unis et présentent des symptômes légers à graves.
Sur les 300 000 survivants de la polio, on estime qu’entre un quart et la moitié peuvent développer une forme symptomatique post-polio.
Il semble que les personnes dont les nerfs moteurs ont été gravement affectés par la polio soient plus susceptibles de développer un syndrome post-polio.
Ressources
Si vous cherchez plus d’informations sur le syndrome post-polio ou avez une question spécifique, nos spécialistes de l’information sont disponibles les jours ouvrables, du lundi au vendredi, au 800-539-7309 (numéro sans frais aux États-Unis), de 7h à 00h, (heure de l’Est aux États-Unis).
Nous vous encourageons à contacter les groupes et organisations de soutien post-polio, y compris les associations qui proposent des nouvelles actualisées, du soutien à la recherche et des ressources, mais aussi un réseau national de groupes de soutien, de cliniques et d’hôpitaux spécialisés.
Lectures supplémentaires
Bromberg MB, Waring WP. Neurologically normal patients with suspected postpoliomyelitis syndrome: electromyographic assessment of past denervation. Arch Phys Med Rehabil. 1991 Jun;72(7):493-7. PMID: 2059122.
Curtis A, Lee JS, Kaltsakas G, Auyeung V, Shaw S, Hart N, Steier J. The value of a post-polio syndrome self-management programme. J Thorac Dis. 2020 Oct;12(Suppl 2):S153-S162. doi: 10.21037/jtd-cus-2020-009. PMID: 33214920; PMCID: PMC7642628.
Ghavanini MR, Ghavanini AA. Fibrillation potentials and positive sharp waves in patients with antecedent paralytic poliomyelitis. Electromyogr Clin Neurophysiol. 1998 Dec;38(8):455-8. PMID: 9842478.
Grimby G, Li J, Vandenakker C, Sandel ME. Post-polio syndrome: a perspective from three countries. PM R. 2009 Nov;1(11):1035-40. doi: 10.1016/j.pmrj.2009.09.005. PMID: 19942191.
Halstead LS. Assessment and differential diagnosis for post-polio syndrome. Orthopedics. 1991 Nov;14(11):1209-17. PMID: 1758788.
Lo JK, Robinson LR. Postpolio syndrome and the late effects of poliomyelitis. Part 1. pathogenesis, biomechanical considerations, diagnosis, and investigations. Muscle Nerve. 2018 Dec;58(6):751-759. doi: 10.1002/mus.26168. Epub 2018 Aug 22. PMID: 29752819.
Lo JK, Robinson LR. Post-polio syndrome and the late effects of poliomyelitis: Part 2. treatment, management, and prognosis. Muscle Nerve. 2018 Dec;58(6):760-769. doi: 10.1002/mus.26167. Epub 2018 Aug 23. PMID: 29752826.
Jonathan Ramlow, Michael Alexander, Ronald LaPorte, Caroline Kaufmann, Lewis Kuller, Epidemiology of the post-polio syndrome. American Journal of Epidemiology, Volume 136, Issue 7, 1 October 1992, Pages 769–786, https://doi.org/10.1093/aje/136.7.769
Sheth NP, Keenan MA. Orthopedic surgery considerations in post-polio syndrome. Am J Orthop (Belle Mead NJ). 2007 Jul;36(7):348-53. PMID: 17694181.
Tiffreau V, Rapin A, Serafi R, Percebois-Macadré L, Supper C, Jolly D, Boyer FC. Post-polio syndrome and rehabilitation. Ann Phys Rehabil Med. 2010 Feb;53(1):42-50. doi: 10.1016/j.rehab.2009.11.007. Epub 2009 Dec 30. PMID: 20044320.
Trojan DA, Gendron D, Cashman NR. Electrophysiology and electrodiagnosis of the post-polio motor unit. Orthopedics. 1991 Dec;14(12):1353-61. PMID: 1784551.
Voorn EL, Koopman FS, Brehm MA, Beelen A, de Haan A, Gerrits KH, Nollet F. Aerobic exercise training in post-polio syndrome: Process evaluation of a randomized controlled trial. PLoS One. 2016 Jul 15;11(7):e0159280. doi: 10.1371/journal.pone.0159280. Erratum in: PLoS One. 2018 Jan 30;13(1):e0192338. PMID: 27419388; PMCID: PMC4946776.

