Lesión de la médula espinal
Causas de una lesión de la médula espinal
Se produce una lesión de la médula espinal cuando algo interfiere con el funcionamiento o la estructura de la médula. Eso puede incluir consecuencias de una enfermedad o de un traumatismo que produzca un estiramiento excesivo de los nervios, un golpe, la presión de los huesos de las vértebras contra la médula, una onda expansiva, una electrocución, tumores, infecciones, intoxicaciones, falta de oxígeno (isquemia), el corte o el desgarro de los nervios. Se puede producir una lesión de la médula espinal durante el desarrollo del feto, por traumatismos o afecciones médicas.
Los resultados de una lesión de la médula espinal pueden tener distintas apariencias según el tipo y la ubicación de la lesión. La más frecuente es la pérdida motora, sensorial y la reducción del ritmo de funcionamiento de algunos de los órganos internos del cuerpo (función nerviosa autonómica) por debajo del nivel de la lesión. En general, cuánto más alto en la médula espinal esté una lesión, más funciones, sensaciones y funciones internas del cuerpo estarán afectadas.
La lesión que afecta las cuatro extremidades se denomina tetraplejía (se solía llamar cuadriplejía). Una lesión que afecte la mitad inferior del cuerpo se denomina paraplejía. La significancia de estas lesiones va mucho más allá de simplemente el movimiento de brazos y piernas, ya que la sensación y todos los sistemas corporales se ven afectados.
Las lesiones completas son aquellas en que no hay ninguna función ni sensación por debajo del nivel de la lesión; en realidad implica que todos los mensajes hacia y desde el cerebro están completamente bloqueados. NO significa que la médula espinal esté completamente dividida. Las lesiones completas indican que ningún mensaje logra atravesar la zona afectada de la lesión de la médula espinal. Una lesión incompleta se refiere a que algunos mensajes logran atravesarla. Las lesiones incompletas son exclusivas de cada caso; no hay dos lesiones incompletas que sean exactamente iguales, aunque pueden ser similares. Las capacidades de una persona con una lesión incompleta dependen de qué nervios estén transmitiendo mensajes.
Las personas con una lesión de la médula espinal por causas médicas podrían tener varios lugares de lesión, con resultados mixtos. Las lesiones de la médula espinal causadas por enfermedades evolucionan con el tiempo a medida que la afección avanza. Una persona puede lograr compensar parte de la debilidad muscular o la pérdida sensorial en las primeras etapas de la enfermedad; sin embargo, en algún momento, se producirá un nivel crítico de la enfermedad en el que la función o la sensación disminuyan intensamente o se pierdan. Nadie sabe con exactitud en qué momento se producirá eso ya que es algo individual para cada uno por tipo de enfermedad y progresión.
Las lesiones traumáticas se producen súbitamente, en su mayoría por un accidente. La zona de compromiso de la médula espinal podría estar en un nivel o en niveles consecutivos. Algunas personas podrían tener traumatismo en dos o más niveles distintos de la médula, según los lugares de lesión. Se podrían producir otros traumatismos en el cuerpo en el mismo momento. Los efectos de una lesión de la médula espinal son inmediatos.
Los profesionales médicos podrían usar el término “lesión” para describir la apariencia de una lesión de la médula espinal. Una lesión es un daño en una zona del cuerpo; puede ser por un traumatismo, hematoma, por presión, por un tumor, falta de oxígeno, cicatrices, placas o cualquier causa de alteración de la médula espinal.
Si está en la zona cervical y torácica de la médula, da como resultado una lesión de neurona motora superior (NMS). Este tipo de lesión se asocia con el desarrollo de tonicidad (espasticidad), que se verá en los músculos de los brazos y piernas, quizá incluso del tronco. En el interior del cuerpo, la tonicidad también afecta a los órganos; esto se observa con más facilidad en la función de los intestinos y la vejiga, ya que se expulsan pequeñas cantidades de heces u orina automáticamente sin lograr el vaciado.
En las áreas lumbar y sacra de la columna, se produce una lesión de la neurona motora inferior (NMI). Esta lesión da como resultado flacidez. Poco tiempo después de la lesión, se podría observar que los músculos de las piernas se achican, ya que carecen de tonicidad. Los intestinos y la vejiga se llenarán pero no expulsarán heces ni orina; ambos se pueden distender en exceso y dar lugar a complicaciones importantes. A veces, expulsan los desechos que se derraman, pero sin vaciarse.
Otros tipos de lesión de la médula espinal
Hay otros tipos menos frecuentes de lesiones de la médula espinal que afectan zonas específicas de la médula.
El síndrome medular anterior (a veces llamado síndrome medular ventral) es causado por la falta de flujo sanguíneo o la falta de oxígeno (infarto) de los dos tercios delanteros, pero no la parte posterior, de la médula espinal y en una parte del cerebro llamada médula oblongada. El resultado es la pérdida sensaciones motoras, de dolor y de temperatura, pero donde el cuerpo está en el espacio (propiocepción) y las sensaciones de vibración permanecen desde el nivel de la lesión hacia abajo. Las personas con síndrome medular anterior notarán la posición de su cuerpo mediante la observación visual del entorno, en lugar de sentir dónde está ubicado el cuerpo.
El síndrome medular central muy frecuentemente es consecuencia de una caída con estiramiento excesivo (hiperextensión) del cuello. Hay pérdida de función desde el cuello hasta la línea de los pezones, incluidos los brazos y las manos. El torso tiene función y sensación variables. Las funciones de la parte inferior del cuerpo no están afectadas, pero hay una pérdida de sensación de variable a total. Las personas con este tipo de lesión suelen conservar la capacidad para caminar, pero podrían tener un equilibrio deficiente. Es un tipo de lesión frecuente en personas de mayor edad debido a la disminución de la flexibilidad que conlleva la edad.
El síndrome medular posterior produce la pérdida de sensibilidad del tacto ligero, la vibración y la posición a partir del nivel de la lesión. Las funciones motoras están conservadas. Se produce por un traumatismo, una compresión de cualquier longitud del lado trasero de la médula espinal, tumores y esclerosis múltiple.
El síndrome de Brown-Séquard se caracteriza porque en un lado del cuerpo hay pérdida de la función motora y en el otro hay pérdida de la sensación. Según dónde se localice la lesión, el resultado puede ser tetraplejía o paraplejía. El síndrome de Brown-Séquard puede obedecer a un tumor, una lesión, isquemia (pérdida de oxígeno), una herida punzante, una infección o esclerosis múltiple (EM).
El síndrome de cauda equina o cola de caballo es una lesión en las raíces nerviosas por debajo de L2 que produce debilidad en las piernas, incontinencia intestinal, retención de orina y disfunción sexual.
El cono medular puede ser causado por una lesión o una enfermedad que afecten el núcleo de los nervios en el interior de la raíz nerviosa. Una lesión en esta zona produce una lesión de la médula espinal incompleta que afecta la función de las piernas, los intestinos, la vejiga y la función sexual. Habitualmente está acompañada de dolor.
Una concusión de la médula es consecuencia de un golpe en la médula espinal. De manera muy similar a una concusión en el cerebro, la médula espinal puede sufrir hematomas o tener alteración de los mensajes durante aproximadamente 48 horas, con posible retorno posterior de las funciones. Como sucede con una concusión cerebral, se pueden producir disfunciones de diversos tipos a largo plazo. La concusión de la médula a veces se menciona como una lesión temporal, en especial en el mundo deportivo.
La médula anclada es una fijación de la médula espinal a los tejidos del tracto donde la médula espinal está alojada en el cuerpo. Esto habitualmente es una anormalidad anatómica que se forma en la etapa fetal y que no se detecta hasta el nacimiento o la primera infancia. A veces, no se detecta hasta la adultez. De ser necesario, la médula puede desprenderse con cirugía. La médula anclada puede aparecer después de una lesión de la médula espinal como consecuencia de complicaciones de la lesión.
La espina bífida y otras enfermedades del tubo neural se producen en el desarrollo fetal. La médula espinal no se forma en el espacio cerrado de las vértebras. La cirugía intrauterina (cirugía antes del nacimiento) posiblemente pueda corregir la ubicación espinal antes del nacimiento. La cirugía después del nacimiento puede corregir la ubicación, pero con resultados variados. Tomar ácido fólico (vitamina B9) durante el embarazo puede reducir el riesgo de que el bebé tenga espina bífida. Se está probando una vitamina como molécula, inositol, para evaluar si es posible la prevención de defectos del tubo neural.
Zonas del cuerpo controladas por secciones de la médula espinal
Nota: la sensación se afecta desde el nivel de la lesión hacia abajo.
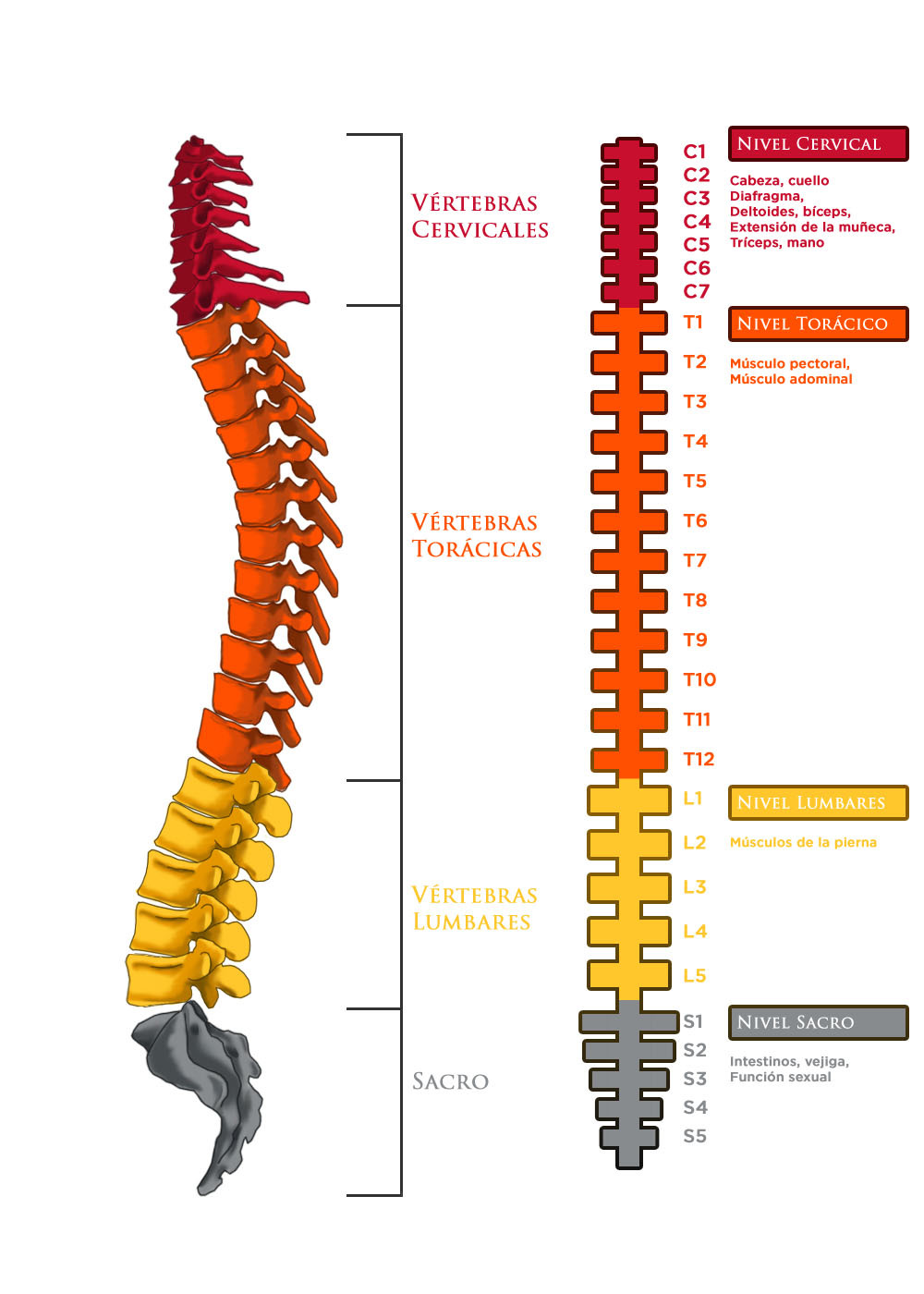
Sección de la médula espinal cervical
Los nervios que salen de las vértebras en la zona del cuello o segmentos cervicales se denominan C1 hasta C8. Estos nervios controlan las señales hacia el cuello, los brazos, las manos y órganos internos. Las lesiones en estas zonas causan tetraplejía; pueden distorsionar dónde está ubicado el cuerpo en el espacio (propiocepción.)
Una lesión por encima del nivel C3 puede hacer necesario usar un respirador para que la persona respire.
Las lesiones por encima del nivel C4 suelen implicar pérdida de movimiento y sensación en las cuatro extremidades, aunque a menudo pueden moverse los hombros y el cuello, lo que puede permitir el uso de dispositivos que se controlan con soplido y absorción para la comunicación, la movilidad y el control ambiental.
En las lesiones en C5 se suele conservar el control de hombros y bíceps, pero no hay demasiado control de muñecas o manos. Las personas con una lesión en el nivel C5 habitualmente pueden alimentarse solas y realizar algunas actividades de la vida diaria.
Una persona con una lesión en C6 generalmente tiene suficiente control de las muñecas como para poder conducir vehículos adaptados y manejar algunas actividades en el baño, pero carece de control de la motricidad fina.
Sección de la médula espinal torácica
Los nervios en la región de la caja torácica (T1 a T12) envían señales al torso y a algunas partes de los brazos.
Las lesiones de T1 a T8 suelen afectar el control del torso superior y limitando los movimientos y las sensaciones del tronco como resultado de la falta de control sobre los músculos abdominales; esto puede afectar el equilibrio y la percepción de dónde está ubicado el cuerpo en el espacio (propiocepción).
Las personas con lesiones torácicas más bajas (T9 a T12) tienen control del tronco y de algunos músculos abdominales.
Secciones lumbar y sacra
Los nervios de los niveles lumbar y sacro de la médula espinal afectan la función de las piernas, los intestinos, la vejiga y la función sexual. Los nervios más bajos son periféricos (están fuera de la médula espinal) y podrían ser transferidos, divididos o injertados quirúrgicamente para mejorar las funciones.
- Las personas con lesiones en la región lumbar, o en la mitad de la espalda, justo por debajo de las costillas (L1 a L5), tienen afectados los mensajes de las caderas y parte de las piernas hacia y desde el cerebro.
- Una persona con una lesión en L4 suele poder extender las rodillas.
- Las secciones sacras (S1 a S5) se encuentran justo por debajo de los segmentos lumbares en la mitad de la espalda y controlan las señales hacia la ingle, los dedos de los pies y algunas partes de las piernas.
- La función de los intestinos, la vejiga y la función sexual están afectadas.
- La médula espinal se numera por las vértebras óseas que la alojan. Se debe notar que los huesos que rodean a la médula espinal no están apilados directamente unos sobre otros sino que tienen curvas suaves para permitir los movimientos de la espalda y el torso. Los nervios de la médula espinal cervical (C) se numeran de 1-8. C1 está en el cráneo y de C2 a C8 están en el cuello. Las vértebras torácicas (T) son los huesos de la espalda que tienen fijadas las costillas. Las vértebras torácicas se numeran de T1 a T12. Los segmentos de la médula espinal lumbar (L) están en la parte pequeña de la espalda y se numeran de L1 a L5. Los segmentos de la médula espinal sacra (S) son los últimos de los nervios de la médula espinal en la “protección” y tienen la forma de los huesos de una cola. Los nervios sacros se numeran de S1 a S5. Hay un segmento coxígeo.
- La médula espinal comprende un manojo de nervios que descienden por la espalda desde el cerebro a través de los huesos de la espalda o vértebras. Los nervios de la médula espinal y los que la protegen tienen las mismas secciones (cervical, torácica, lumbar y sacra) y la misma notación numérica. Cada vértebra tiene dos nervios que salen a cada lado y que controlan un segmento del cuerpo llamado dermatoma. Cada nervio controla la función, la sensación y los nervios autonómicos de esa parte del cuerpo.
- Los nervios que salen de la médula espinal son específicos para cada zona del cuerpo. Es así como uno y los proveedores de cuidados de la salud comunican las funciones y las sensaciones. Los niveles fundamentales incluyen de C3 hacia arriba y si se lesionan se requerirá ventilación mecánica para respirar. En una lesión en los niveles cervicales, las funciones y sensaciones son tetrapléjicas (significa lo mismo que cuadripléjicas) o sea que involucran a las cuatro extremidades. La paraplejía se diagnostica en T1, lo que implica que las funciones de brazos y manos están intactas, pero el tronco y las piernas tienen limitaciones. Las personas con una lesión en el nivel sacro podrán caminar con aparatos de asistencia, pero tendrán limitaciones en la función sexual, intestinal y vesical.
- Resulta un poco difícil localizar algunos niveles de la médula espinal en el cuerpo, en especial en el tronco, donde no hay puntos específicos de diferenciación. T4 está en la línea de los pezones; T10 está en el ombligo. Si se comienza en T4 y se cuenta hacia abajo el ancho de dos dedos, se estará en T5; dos anchos de dedos consecutivos más hacia abajo está T6. Si se sigue bajando, se finaliza en el ombligo, que es T10.
Para entender la fisiología de la médula espinal
El sistema nervioso tiene dos partes principales, el sistema nervioso central (SNC) y el sistema nervioso periférico (SNP). El sistema nervioso central (SNC) comprende el cerebro y la médula espinal, que es el centro nervioso del cuerpo. El cerebro genera, interpreta y responde instantáneamente a mensajes que se envían hacia y desde el cuerpo a través de la médula espinal. Sin esta unidad de comunicación, los nervios del cuerpo, llamados sistema nervioso periférico (SNP), no pueden informar al cerebro ni responder con acciones o sentir sensaciones.
Las células nerviosas o neuronas comprenden un cuerpo celular con numerosas proyecciones semejantes a ramificaciones que se llaman dendritas; una de las proyecciones del cuerpo celular es larga y se denomina axón. Los axones transportan los mensajes fuera del cuerpo celular; los axones de la médula espinal transportan señales hacia abajo desde el cerebro (a lo largo de vías descendentes) y hacia arriba hacia el cerebro (a lo largo de vías ascendentes).
Las células del SNC tienen un alto índice de metabolismo y dependen de la glucosa sanguínea para obtener energía; requieren un suministro de sangre pleno para funcionar correctamente, por lo que son especialmente vulnerables a las reducciones del flujo sanguíneo (isquemia). Otras características exclusivas del SNC son las barreras hematoencefálica y hematomedular. Estas barreras están formadas por células que recubren los vasos sanguíneos del SNC y protegen a las células nerviosas al restringir la entrada de sustancias potencialmente perjudiciales y células del sistema inmunológico. Un traumatismo puede poner en peligro estas barreras, contribuyendo potencialmente a un mayor daño en el cerebro y la médula espinal. La barrera hematomedular también evita el ingreso de algunos medicamentos terapéuticos.
Células que controlan la función de la médula espinal
Varios tipos de células llevan a cabo las funciones de la médula espinal, incluidos los siguientes:
- Las neuronas motoras grandes tienen axones largos que controlan los músculos esqueléticos del cuello, el torso y las extremidades.
- Las neuronas sensoriales, llamadas células ganglionares de la raíz dorsal, o aferentes, transportan información del cuerpo a la médula espinal y se encuentran inmediatamente afuera de la médula espinal.
- Las células que ayudan a integrar la información y a generar señales coordinadas que controlan los músculos se denominan interneuronas espinales; estas células están totalmente dentro de la médula espinal.
- Las células de apoyo (llamadas glía), son mucho más numerosas que las neuronas del cerebro y la médula espinal y cumplen muchas funciones esenciales; producen sustancias que permiten la supervivencia neuronal e influyen en el crecimiento de los axones. Sin embargo, también pueden impedir la recuperación después de una lesión; algunas células gliales se vuelven reactivas y, por lo tanto, contribuyen a la formación de tejido cicatricial bloqueador del crecimiento después de una lesión.
- Hay un tipo de célula glial específico, el oligodendrocito, que genera las vainas de mielina que aíslan a los axones y mejoran la velocidad y confiabilidad de la transmisión de señales nerviosas.
- Otras células gliales grandes con forma de estrella regulan la composición de los líquidos que rodean a las células nerviosas; algunas de estas células, llamadas astrocitos, también forman tejido cicatricial después de las lesiones.
- Existen otras células de menor tamaño que se activan en respuesta a lesiones y ayudan a limpiar productos residuales que se llaman microglia.
En la médula espinal, los nervios más externos están recubiertos de mielina, una sustancia blanca, grasa y segmentada producida por los oligodendrocitos y las células de Schwann. Los lugares donde los axones están cubiertos con mielina se llaman sustancia blanca. Los nervios interiores de la médula espinal no están cubiertos con mielina y se denominan materia gris. Los nervios de la materia gris se encuentran en el centro de la médula espinal, con forma de mariposa. Todos los nervios periféricos, los que están en el cuerpo, están mielinizados.
El envío de los mensajes entre el cerebro y el cuerpo requiere un complicado sistema de nervios. Hay tres tipos específicos de neuronas que actúan para cumplir esta función. Los impulsos sensoriales de todas las partes del cuerpo son transmitidos por nervios llamados neuronas aferentes y los mensajes de movimiento enviados desde el cerebro a través de la médula espinal con la señal de mover el cuerpo son transmitidos por las neuronas motoras. Juntas, las neuronas sensoriales y las neuronas motoras envían mensajes a través de redes de fibras nerviosas de formación compleja llamadas interneuronas o neuronas centrales o de conexión.
El cerebro y la médula espinal tienen la consistencia de gelatina muy espesa. La médula tiene el diámetro aproximado de la medida de la circunferencia de un dedo pulgar y tiene aproximadamente 18 pulgadas de longitud. Tanto el cerebro como la médula espinal están rodeados por líquido cefalorraquídeo que amortigua y protege el delicado tejido nervioso. Los huesos del cráneo protegen el cerebro. Los huesos de las vértebras protegen la médula espinal. A cada lado de cada segmento de la médula espinal, salen raíces nerviosas. La médula espinal finaliza en el nivel L1 (la primera vértebra del nivel lumbar) o en la parte pequeña de la espalda. El resto de las vértebras tiene raíces nerviosas que también les salen a ambos lados.
La médula espinal está encerrada dentro de tres membranas (meninges): Estas cubiertas son las mismas que en el cerebro. Quizá escuche estas palabras en comentarios, en especial si va a someterse o se sometió a una cirugía alrededor de la lesión de la médula espinal:
- Piamadre: capa más interna
- Aracnoide: capa central delicada
- Duramadre: capa externa más dura
Cómo se diagnostica una lesión de la médula espinal
La obtención de imágenes usando exploraciones con RM o TC proporcionará información sobre una lesión de la médula espinal, incluso el tipo y el nivel donde se produjo el traumatismo. Esto podría no estar de acuerdo con el examen clínico, ya que la lesión podría estar en un nivel y el nivel de funcionamiento podría indicar un nivel de lesión más alto debido a hinchazón y otras complicaciones médicas o del traumatismo. Para evaluar los resultados funcionales de la lesión de la médula espinal, se hace un examen físico.
La lesión de la médula espinal se evalúa con las Normas Internacionales para la Clasificación Neurológica de las LME (ISNCSCI, por sus siglas en inglés) y debe usarse la misma escala para evaluar la lesión de la médula espinal cada vez para poder hacer el seguimiento del progreso de manera exacta.
Cada nivel de la médula espinal se evalúa valorando el dermatoma o la sección del cuerpo específica afectada por el nervio en cada nivel de la médula. En las pruebas, se evalúa la capacidad motora mediante el movimiento de todas las articulaciones del cuerpo. Se hacen evaluaciones para ver si uno puede moverse por poder propio, si lo hace ubicado de modo que se reduzca la gravedad o si es incapaz de moverse. Se evalúa la sensación gruesa y la fina. Se hacen pruebas de la sensación fina, medida con un hisopo de algodón, y la sensación de motricidad fina, mediante una punta afilada. La sensación se mide por sensación completa, sensación presente pero que siente diferente y ausencia de sensación.
Un profesional matriculado, usando las Normas Internacionales para la Clasificación Neurológica de las LME (ISNCSCI), determinará el nivel de la lesión en el último nervio que tenga función plena. Eso podría ser igual a ambos lados del cuerpo, pero como sale un nervio a cada lado de las vértebras, ocasionalmente hay una ligera diferencia entre los lados del cuerpo. Un ejemplo sería T4 a la derecha y T6 a la izquierda del cuerpo.
A veces, puede haber alguna función parcial de nervios por debajo del último segmento con plena función y nervios con ausencia de función. Esto se indica como una zona de preservación parcial (ZPP, por sus siglas en inglés). Por ejemplo, en una lesión de la médula espinal en el nivel T8 puede haber una ZPP en T12, lo que significa que T8 es el último nervio espinal con funcionamiento pleno, pero hay alguna función en los nervios desde T9 hasta T12. Estas preservaciones nerviosas podrían no observarse en el nivel diagnosticado porque es el último nervio con funcionamiento pleno el que se documenta.
Se asignan niveles de lesión para indicar discapacidad. Este es un método de comunicación para que los profesionales de cuidado de la salud entiendan la magnitud de la lesión. La Escala de discapacidad ASIA (AIS, por sus siglas en inglés) de la American Spinal Injury Association está disponible en la hoja de trabajo de las Normas Internacionales para la Clasificación Neurológica de las LME (ISNCSCI) (disponible en inglés). La AIS usa las siguientes 5 categorías (A-E); véanse las definiciones en el vínculo anterior.
A. Lesión completa. Significa que no se encuentra ninguna función ni sensación en el extremo de la médula espinal.
B. Sensorial incompleta. Este nivel indica que se conserva función sensorial pero no motora y que no hay ninguna función motora presente en tres niveles de lesión a cada lado.
C. Motora incompleta. Hay función motora hacia el extremo de la médula espinal.
D. Motora incompleta. La función muscular por debajo del nivel de la lesión es contra la gravedad.
E. Normal. No se evalúan efectos residuales.
Con frecuencia, una lesión completa suele confundirse con una médula totalmente seccionada. La designación de lesión completa se refiere a una interrupción completa de los mensajes a través del último nervio de la médula espinal. Rara vez la médula espinal se secciona por completo; eso podría suceder si un cuchillo o una bala atravesara directamente el centro de la médula espinal. En una lesión de la médula espinal completa, habitualmente hay fibras nerviosas que siguen fijadas que pueden o no estar transmitiendo mensajes.
Tratamiento de una lesión de la médula espinal
Inmediatamente después de una lesión de la médula espinal, se coloca a la persona sobre un respaldo con un cuello ortopédico para ayudar a estabilizar la médula. Nadie debe mover a un individuo a menos que tenga competencia con las precauciones que protegerán a la médula de mayores lesiones. Una lesión de la médula espinal puede poner en riesgo la vida y requerir tratamiento de emergencia.
En la sala de emergencia, dos de las primeras pruebas serán una exploración con RM o TC para examinar la imagen de la médula y un examen físico. Los resultados de estas dos pruebas indicarán el tratamiento. Si la médula espinal está inestable, lo que significa que las vértebras óseas no son capaces de protegerla, se podría hacer una cirugía de inmediato para lograr la estabilización. La cirugía la mayoría de las veces comprenderá varillas o placas para sostener juntos los huesos. Si hay otras lesiones o problemas médicos, la cirugía espinal puede demorarse hasta estabilizar la vida.
Después de la cirugía, habitualmente hay una estadía en la unidad de cuidados intensivos (UCI) donde la terapia de rehabilitación continuará en un nivel apropiado. Esto consistirá en movimiento aplicado al cuerpo y medidas preventivas de seguridad. También podría haber estimulación eléctrica funcional (FES, por sus siglas en inglés) para darles información a los nervios por debajo del nivel de la lesión. Se proporcionarán equipos adaptados para mantener la piel y la función de los intestinos y la vejiga.
De la UCI, la persona será trasladada a una unidad de enfermería para pacientes internados o directamente a una institución de rehabilitación donde continuará la recuperación. Se están haciendo avances en el tratamiento con mejoras que pueden ser mejoras en el cuerpo o mejoras mediante el uso de equipos adaptados.
La transición al hogar o al lugar de residencia es el paso siguiente. La rehabilitación continuará a través de tratamiento para pacientes ambulatorios, terapia en el hogar o un programa de terapia independiente. Se necesita terapia durante toda la vida para mantener las funciones y seguir mejorando. Podría ser que se deba continuar la terapia solo, sin un terapeuta presente, pero mantener la actividad es importante para el tratamiento durante toda la vida.
Se ha determinado que el sistema nervioso es plástico, lo que significa que se adaptará a los cambios que tengan lugar en su interior. Mantener la salud es importante para mejorar la función y estar preparado para futuras terapias cuando estén disponibles.
Recuperación de una lesión de la médula espinal
La recuperación de una lesión de la médula espinal puede ser un proceso lento. El mecanismo de defensa normal del cuerpo cuando se lesiona es enviar rápidamente líquido a la zona para proporcionar amortiguación adicional y enviar glóbulos blancos para eliminar cualquier sustancia extraña. Este es el modo en que el cuerpo se cuida a sí mismo naturalmente. Sin embargo, no hay espacio en el receptáculo óseo de las vértebras, de modo que ese líquido adicional presionará sobre el tejido viable, lo que puede restringir el flujo sanguíneo. Será imprescindible para el tratamiento controlar el edema para evitar daños adicionales en el lugar de la lesión.
Hay un proceso que es exclusivo del sistema nervioso central y que se denomina apoptosis o muerte celular programada. Para ayudarlo al cuerpo a lidiar con el líquido adicional que se bombea a una zona lesionada cuando una célula nerviosa está dañada, otras células del cuerpo mueren mientras el cuerpo intenta controlar el exceso de sustancia en la columna vertebral. De esta manera, el cuerpo se salva a sí mismo, pero al hacerlo, pueden destruirse más nervios.
La buena noticia es que después de que la hinchazón y la apoptosis se hacen más lentas, habrá menos presión sobre los nervios; se podría ver cierta mejora en la función, quizá incluso una mejora del nivel funcional en uno o dos segmentos.
Afecciones secundarias debidas a una lesión de la médula espinal
Aparte de una pérdida de sensación o de función motora, la lesión de la médula espinal da lugar a otros cambios en el cuerpo. El cuerpo sigue funcionando por debajo del nivel de la lesión. Es solo que los mensajes hacia y desde el cerebro no se están comunicando a través del lugar de la lesión. Igualmente hay que brindarle al cuerpo los cuidados necesarios manualmente. Las complicaciones de las lesiones de la médula espinal posiblemente puedan prevenirse con buenos cuidados de la salud, dieta y actividad física, aunque a veces se producen incluso con las mejores de las intenciones. La tabla a continuación indica las complicaciones secundarias de las lesiones de la médula espinal e ideas para combatirlas.
| Sistema corporal | Complicación secundaria | Efectos de la parálisis | Sugerencias para el tratamiento |
|---|---|---|---|
| Musculoesquelético | Pérdida de calcio | Pérdida de calcio por la falta de movimiento, en los huesos largos de las piernas, fracturas |
Hacer seguimiento de la densidad ósea a través de pruebas periódicas de la densidad ósea y tratar según lo recomiende el profesional de cuidados de la salud.Usar un bipedestador (con deslizadores si se pueden usar) para hacer movimientos con las piernas. |
| Osificación heterotrópica | Crecimiento excesivo de hueso dentro de tejido blando (músculo) |
Hacer ejercicios de capacidad de movimiento con las articulaciones para mantenerlas flexibles.Medicamentos: etidronato disódico (Didronel) para reducir el crecimiento óseo. Extirpación quirúrgica. |
|
| Pérdida de tejido muscular | Reemplazo de músculo por grasa, bolsa gástrica, escoliosis, rotura de la piel |
Ejercitar según se pueda. Mover todas las articulaciones del cuerpo varias veces al día. Usar bandas de resistencia si es posible.Algunos medicamentos pueden reducir el tono muscular, pero tienen efectos secundarios importantes; comentar con el profesional de cuidados de la salud cuando sea apropiado |
|
| Dolor en extremidades superiores |
Dolor en los hombros por impulsar la silla de ruedas, lesión del manguito rotador, bursitis, capsulitis |
Trabajar con un terapeuta para aprender técnicas de fortalecimiento.No inclinarse tanto hacia atrás para impulsar la silla de ruedas manual. Agregar asistencia motorizada a las ruedas. |
|
| Tono muscular deficiente | Escoliosis o curvatura de la espalda |
Ejercicios de fortalecimiento para la espalda.Sentarse derecho, usar una postura excelente.
Utilizar equipos de posicionamiento al sentarse o |
|
| Tonicidad (espasticidad) | Espasmos de los músculos de las extremidades y en el interior del cuerpo en personas con lesiones cervicales y torácicas. Pueden ser dolorosos o impedir el posicionamiento correcto del cuerpo. |
Mover y estirar los músculos con frecuencia durante el día. Fatigar el músculo puede reducir la tonicidad.Usar medicamentos según sea necesario para reducir la tonicidad y el dolor, si es necesario. Cierta tonicidad puede resultar efectiva como ayuda con Usar terapias avanzadas para ejercitar los músculos y |
|
| Flacidez | Ausencia de tonicidad muscular en las extremidades inferiores y en el cuerpo en lesiones lumbares y sacras |
Proveer movimiento manual a las extremidades inferiores para mantener flexibles los músculos. |
|
| Nervioso | Velocidad más lenta de procesamiento de la información |
Complicado por la lesión en el cerebro |
Ejercitar el cerebro al igual que el cuerpo. Ejemplos: jugar juegos de palabras y de matemáticas, ampliar los pasatiempos o nuevos intereses.Participar en conversaciones y socialización. |
| Disminución del equilibrio y la coordinación |
Espasticidad | Estiramiento de todas las partes del cuerpo con regularidad. |
|
| Dolor muscular y dolor neuropático |
Dolor nervioso por transmisiones nerviosas ineficientes |
Analizar opciones con especialistas de cuidados de la salud sobre posibilidades de tratamiento no narcótico.Ejercitar y estirar músculos para fatigarlos y que los espasmos sean menos frecuentes e intensos. |
|
| Depresión | Debida a la enfermedad/ discapacidad crónica |
Analizar la salud mental con un profesional para un examen y/o tratamiento.Volverse activo en la comunidad con LME para intercambiar ideas y oportunidades. |
|
| Cardiovascular | Disreflexia autonómica | Interpretación errónea de impulsos nerviosos |
Conocer los signos de advertencia y los tratamientos. Tarjeta de Disreflexia Autonómica para la billetera |
| Hipotensión (presión arterial baja) ortostática, desmayos |
Retorno deficiente de la sangre a través de las venas |
Mantener la ingestión de líquidos.Usar prendas elásticas para el flujo de retorno de la sangre, en especial en las piernas completas y el abdomen. |
|
| Trombosis venosa profunda (TVP)Embolia pulmonar (EP) | Presión sobre los vasos sanguíneos de fuerzas externasCirculación deficiente | No cruzar las piernas ni enganchar el brazo.Usar medias elásticas preventivas en piernas o brazos. Usar medicamentos anticoagulantes, solo si están recetados |
|
| Edema | Retorno deficiente del líquido de piernas y brazos |
Elevar la parte del cuerpo afectada más alta que el corazón.Usar prendas elásticas para el flujo de retorno de la sangre. Medicamentos diuréticos si se indican. |
|
| Intolerancia al ejercicio | Distribución inefectiva del oxígeno en la sangre |
Si no se puede hacer el ejercicio de rutina que se hacía antes, modificarlo, pero cumplir un plan |
|
| Aumento del riesgo cardíaco |
Se desarrolla con el paso del tiempo. |
Controlar factores como la dieta, el ejercicio, el aumento de peso, el colesterol, la presión arterial. |
|
| Respiratorio | Disminución de la capacidad pulmonar |
Restricción de la respiración, postura deficiente |
Inspirar profundamente y exhalar por completo a intervalos regulares a lo largo de todo el día.Toser. Fortalecer los músculos del pecho con terapia. |
| Neumonía | Infección en los pulmones | Respirar profundo y toser para mantener las vías despejadas.Mantener limpia la boca para evitar aspirar partículas de alimentos. Succionar según se necesite. Antibióticos para infecciones. |
|
| Ventilación mecánica | En personas con lesiones por encima de C3 |
Usar ventilación mecánica según se requiera.Fortalecer los músculos con terapia respiratoria.
Succionar según sea necesario u optar por un insuflador. |
|
| Gástrico | Absorción intestinal más lenta, intestinos neurogénicos |
Intestinos lentos que causan estreñimiento, agrandamiento del colon, hemorroides, cáncer colorrectal |
Aumentar la fibra en la dieta a través de alimentos o de formadores de volumen.Usar un ablandador de heces según sea necesario. Aumentar el líquido muy lentamente. Usar lubricante con generosidad durante el programa de En intestinos espásticos (lesiones |
| Cambios en la capacidad para controlar el colesterol |
HDL (colesterol bueno) bajo | Usar medicamentos según se receten.Ejercitar activa o pasivamente. | |
| Urinario | Cálculos renales | Menor capacidad para filtrar la orina |
Conocer el propio cuerpo para poder informar cambios, reconocer que podría haber problemas, para que se pueda hacer un diagnóstico sin demora. |
| Vejiga neurogénica | Imposibilidad de vaciar la vejiga en el momento apropiado |
Control con cateterización intermitente de la vejiga, catéter externo para los hombres, catéter permanente, catéter suprapúbico, procedimiento de Mitrofanoff o una combinación de métodos, según las necesidades individuales. |
|
| Infección del tracto urinario (ITU) |
Bacterias en la orina | Mantener la hidratación.Eliminar el jabón o el desinfectante residual después de la cateterización. Uso liberal de lubricante. Mantener la higiene de la abertura de la vejiga y las Antibióticos según necesidad. |
|
| Endocrino | Testosterona baja | Reducción de hormonas | Analizar opciones de tratamiento con el proveedor de cuidados de la salud para ver si se desea tratamiento para esta afección. |
| Mayor incidencia de diabetes tipo II |
Menor metabolismo de insulina |
Hacer ejercicios según se pueda, activa o pasivamente.Medicamentos según sea necesario. | |
| Inmunológico | Reacciones más lentas del sistema inmunológico |
Mayor probabilidad de infecciones |
Lavarse las manos con frecuencia.Usar limpieza estricta con las cateterizaciones.
Evitar a las personas con infecciones respiratorias. |
| Septicemia | Infección masiva que afecta órganos fundamentales del cuerpo. |
Seguir el tratamiento para cualquier infección para evitar la propagación.Conocer los signos y síntomas de una emergencia médica por sepsis. |
|
| Piel | Aumento de roturas o lesiones por presión en la piel |
Menor elasticidad, presión de los huesos, falta de movimiento |
Hacer liberaciones de la presión.Controles de la piel. Conocer el aspecto de la propia piel. |
| Erupción en la ingle | Por la humedad en zonas mojadas, cerradas. |
Higiene frecuente.Airear la zona de la ingle a diario.
Aplicar protección contra erupciones cuando sea |
|
| Cuidado de las uñas | Uñas frágiles u hongos en las uñas |
Mantener la higiene.Cortar las uñas con cuidado para evitar cortadas.
Dejar que el aire circule en los dedos de los pies con |
|
| Piel seca y callos | Inmovilidad | Quitar la piel con suavidad y lentamente con un paño de lavar seco para friccionar.Aplicar humectante con lanolina. Mantener la hidratación. |
|
| Digestivo | Necesidad de menos calorías |
Obesidad, bolsa gástrica | Seguir una dieta nutritiva pero con porciones controladas. |
| Sentirse lleno todo el tiempo |
Movimiento intestinal lento |
Aumentar la fibra.Comer porciones pequeñas pero a intervalos más seguidos. | |
| Reproductivo | Disfunción sexual | Disfunción eréctil en hombres, disfunción de lubricación en mujeres |
Los hombres tienen opciones de medicamentos para la disfunción eréctil, inyecciones peneanas e implantes.Algunas mujeres responden con Viagra. Ambos deben alterar la función sexual con posiciones y |
Rehabilitación
Actividad
La actividad es la mejor manera de mantener el cuerpo sano y evitar complicaciones. Las investigaciones han demostrado los beneficios de la actividad para mantener la salud y las funciones, así como para la recuperación. El cuerpo siempre está intentando repararse a sí mismo. A veces, las personas sienten que si no pueden obtener algunos de los equipos avanzados la puerta de la recuperación está cerrada. Esto está lejos de ser cierto. Cualquier tipo de actividad que se les brinde a las partes del cuerpo que tiene parálisis ayudará a mantener el cuerpo.
Hacer ejercicios de capacidad de movimiento solo o con ayuda de otra persona que le mueva el cuerpo ayudará a mantener flexibles las articulaciones y asistirá con el cuidado de los intestinos, la vejiga y la piel. El movimiento de las piernas y el tronco mantiene en movimiento los intestinos y revuelve la orina en el interior de la vejiga, lo cual reduce las probabilidades de infección. Mover el cuerpo haciendo liberaciones de la presión evita que los pequeños vasos sanguíneos colapsen o formen coágulos.
Al mover las partes del cuerpo afectadas, se debe tener suavidad. A veces, cuando las personas tienen disminución de las sensaciones, es fácil que las partes del cuerpo se arrojen al moverlas. Esto puede incluir sacudir una pierna para subirla a la cama o voltear una parte del cuerpo de un lugar a otro. La capacidad de movimiento puede volverse perjudicial si no se tiene precaución. Una parte del cuerpo puede golpearse contra la silla de ruedas, la cama o la pared. Las personas que tienen sensaciones cuentan con un mecanismo de protección natural porque a los seres humanos no les gusta causarse dolor. Al disminuir la sensación, se debe tener precaución para evitar lastimarse y producirse hematomas o incluso fracturas. Una manipulación tosca puede producir problemas en las articulaciones y trombosis venosa profunda o coágulos de sangre.
A veces, se pueden encontrar terapias en los lugares menos esperados. Podría haber un terapeuta en la población que brindará terapia por una tarifa reducida. Otra opción es usar el gimnasio local con un entrenador personal que tenga experiencia con personas con parálisis. Algunos centros de rehabilitación abren los gimnasios en horarios nocturnos por una tarifa nominal.
Buscar opciones de actividades puede implicar mucho esfuerzo. Si es activo en una comunidad con personas que tienen parálisis, puede obtener algunas buenas indicaciones de sus amigos. El centro de apoyo de colegas en el Centro de Recursos para la Parálisis de Christopher y Dana Reeve puede ponerlo en contacto con otras personas de su comunidad que podrían tener la información que necesita, o puede dividir el trabajo con ellos para encontrar o incluso organizar algo en su área.
Las personas suelen subestimar la terapia acuática como actividad. Muchas asociaciones de jóvenes locales tienen piscinas que pueden calentarse y personal que tiene formación para trabajar con personas discapacitadas. Algunos centros comunitarios también ofrecen esos recursos. La capacidad de flotar en el agua lo ayudará a hacer movimientos que quizá no podría hacer en el suelo donde la gravedad es resistente al movimiento. Los movimientos intensos son para ejercicios de resistencia y pueden hacerse con las partes del cuerpo que tienen movimiento.
Para prepararse para su día en la piscina, lleve a cabo el programa de los intestinos antes de la natación. Podría usar indumentaria de protección para adultos; cubra cualquier zona abierta con vendajes impermeables para mantener el agua de la piscina fuera del cuerpo en lugares como lesiones por presión abiertas o la abertura de un catéter suprapúbico. Asegúrese de comentar la idea de la terapia acuática con el profesional de cuidados de la salud antes de comenzar para asegurarse de que sea seguro para sus necesidades específicas e individuales.
Hay grupos de deportes en silla de ruedas disponibles en muchas áreas. Estos deportes ayudan con la salud general, pero las partes del cuerpo que carecen de movimiento se amarran, de modo que no se realiza mucha actividad con las extremidades afectadas. Sin embargo, respirará con profundidad y tendrá un buen entrenamiento para las partes del cuerpo que tengan movimiento.
La actividad puede tener un efecto positivo sobre la salud mental, de modo que sea lo que fuere que decida hacer, será un buen comienzo. Para todas las personas, hacerse un tiempo para la actividad es un reto; se requiere esfuerzo, reflexión y planificación para elaborar un plan de ejercicios. Puede averiguar qué están haciendo otras personas o hablar con su profesional de cuidados de la salud que es un buen conducto de información compartida.
Medicamentos
Se están desarrollando medicamentos para ayudar a reducir el impacto de la lesión en el cuerpo. Algunos son específicos para procesos de enfermedades y algunos para los traumatismos. La hinchazón o edema es un proceso que tiene lugar siempre que el cuerpo tiene una lesión en cualquier lugar, incluso una cortada con un papel. La hinchazón en la médula espinal o el cerebro da lugar a complicaciones porque esas partes del cuerpo están contenidas en el cráneo y las vértebras, que son rígidos. Los huesos no se expanden para adaptarse a la hinchazón y eso implica el aumento de presión sobre el tejido y los nervios. Por lo tanto, la reducción de la protección natural de hinchazón que tiene el cuerpo en el lugar de la lesión puede reducir complicaciones secundarias y lesiones al sistema nervioso central.
Habitualmente, los medicamentos que previenen los daños en los tejidos por lesiones traumáticas de la médula espinal se usan en las primeras horas de la lesión. A veces, el uso de esos medicamentos no se recomienda, según las situaciones individuales. Los investigadores están examinando ideas para entender mejor cuándo y cómo deben usarse los medicamentos para beneficiar a los individuos en el momento de la lesión.
Hay medicamentos que ayudarán con problemas que surgen después de una lesión. Los medicamentos para la espasticidad, las infecciones, la función intestinal, el control vesical y muchos otros problemas ayudan a mantener el cuerpo en buen funcionamiento y pueden prevenir problemas adicionales. Siempre se debe tener cuidado con respecto a los medicamentos, tanto los recetados como los de venta libre, porque las interacciones se producen. Siempre informe la lista completa de sus medicamentos y haga que un profesional controle lo que esté tomando para evitar interacciones con los medicamentos, suplementos y alimentos.
A medida que los científicos reúnen más información sobre el modo en que los nervios del cuerpo funcionan, se conectan y transmiten mensajes, se desarrollarán más tratamientos con medicamentos que asistirán con la señalización nerviosa y se mejorará la función y finalmente la cura.
Cirugía
Actualmente hay tratamientos quirúrgicos disponibles que ayudarán a mejorar la función. Se puede hacer cirugía en los nervios periféricos (los del cuerpo), pero todavía no en nervios centrales (los de la médula espinal o el cerebro). La cirugía de nervios periféricos incluye liberaciones, transferencias e injertos de nervios. Esta área de la cirugía es probablemente la más explorada. Algunas cirugías están aprobadas y se ofrecen en centros especializados, aunque todavía no están difundidas para encontrarlas localmente. La cirugía de nervios de manos y brazos puede mejorar funciones. También hay algunas cirugías de nervios periféricos que mejoran la función de extremidades inferiores, la función sexual, intestinal y vesical.
Los investigadores están estudiando terapias con células madre y procedimientos de manipulación genética para promover la regeneración y la recuperación de funciones después de una lesión de la médula espinal. Muchos de esos tratamientos pueden incluir cirugía, pero a medida que se tengan más conocimientos, es posible que se los proporcione por vía intravenosa (IV). Las terapias con células madre y de ingeniería genética apuntan a mejorar la recuperación de la función mediante la reconstrucción de circuitos nerviosos espinales dañados o perdidos. Aunque esas técnicas todavía son en gran medida experimentales, los científicos están interesados en trasladarlas al campo clínico, para usarlas solas o en combinación con otras intervenciones (por ejemplo, ciertos tipos de rehabilitación con base en la actividad).
La cirugía de nervios periféricos es posible y es realizada por cirujanos especializados entrenados. Los nervios periféricos están fuera del cerebro y la médula espinal. Se hace cirugía de los nervios del sistema nervioso periférico (SNP) que incluye la mejora de la función en la sección de la cauda equina de la médula espinal inferior. Estos nervios pueden redirigirse o incluso dividirse para mejorar la función. Se usa terapia para ayudar al cerebro y al cuerpo a aprender a activar esta reorganización.
En el “Big Idea”, un estudio de factibilidad aprobado por la FDA, se les está implantando un estimulador epidural a 36 individuos con lesión de la médula espinal completa crónica. Los investigadores esperan demostrar que la estimulación epidural (EP) puede mejorar la función cardiovascular, sexual y vesical, así como la capacidad para facilitar mantenerse de pie y movimientos voluntarios. La EP eleva el nivel de excitabilidad en la red de células nerviosas que permanece intacta por debajo del nivel de la lesión; si se combina con la información sensorial apropiada, esa red puede controlar movimientos complicados.
Hasta julio de 2020, se había implantado a un total de 14 sujetos de la investigación Big Idea, que están en diversas etapas de su participación en el estudio. Al final, cada uno tendrá la opción de mantener el estimulador implantado o hacer que se lo quiten.
El estudio Big Idea se basa en un prometedor estudio anterior en el que se implantaron estimuladores a ocho hombres. La Fundación de Christopher & Dana Reeve aportó un financiamiento importante para esa investigación inicial y para el estudio Big Idea. Cada estudio sobre la reparación de lesiones de la médula espinal aumenta la base de conocimiento.
Es más que probable que una combinación de estos tratamientos se use para restablecer la función después de una parálisis. Se requerirá actividad tanto antes como después del tratamiento para llevar el cuerpo a una recuperación plena. Hoy en día se usan medicamentos para ayudar a las personas a funcionar en su vida diaria, pero se están desarrollando otros medicamentos específicamente para la recuperación. La cirugía para restablecer la función de los nervios está encaminada. Nunca hemos estado tan cerca, pero cuando uno es quien está esperando, puede parecer eterno. Este es el momento en que hay que tener la mayor esperanza.
Investigaciones
Se están haciendo investigaciones para la recuperación de lesiones de la médula espinal. Se están estudiando numerosas opciones, que incluyen terapias para preservar y restablecer la función, medicamentos y cirugías. La cantidad de información que se está produciendo hoy en día es alucinante. Incluso hay opciones que ya están disponibles, aunque hay que tener precaución ya que muchos de los tratamientos que se anuncian en la web no están comprobados y pueden costar cientos de miles de dólares. La participación en algunas de esas terapias incluso podría impedir obtener beneficios de tratamientos exitosos más adelante.
Muchas personas están dispuestas a tomar su dinero por un “tratamiento” no comprobado. La mayoría de esos procedimientos parecen quirúrgicos, aunque también hay otros tratamientos no comprobados. En el pasado, se han publicitado ofrecimientos de tejido de tiburón para colocarlo en la espalda o tratamientos con células madre en otros países. Las personas han gastado enormes cantidades de dinero en esos tipos de tratamiento. ¿Por qué no se usan tan seguido ahora? Porque no produjeron los resultados prometidos. A veces, la falla se atribuía a la incapacidad para poder medir los resultados, aunque las mediciones de resultados están disponibles y estandarizadas en todo el mundo.
Siempre ha sido un problema esperar la recuperación. Es fácil dejarse atraer por falsas promesas. Como consumidor, existe la frase que dice que si parece demasiado fácil, es probable que no valga la pena. Si alguien se acerca con un tratamiento de solución rápida, hay que preguntarse por qué el resto del mundo no conoce o no está usando esa terapia en particular. Una terapia comprobada será conocida por los investigadores legítimos y se proporcionará a toda la comunidad con LME.
Sin embargo, nunca ha habido una época en la que se haya hecho tanto progreso en el tratamiento de las lesiones de la médula espinal. Estos estudios, al igual que las investigaciones sobre enfermedades específicas que causan parálisis, se comparten y combinan para mejorar sus oportunidades. No hay respuestas mágicas, pero sí existen opciones.
Los resultados de una lesión de la médula espinal no dependen de que la causa sea médica o traumática. Cuando los profesionales hablan sobre lesiones de la médula espinal, se refieren a ambas causas. A veces la gente piensa que se les presta poca atención a las causas médicas porque las investigaciones sobre lesiones de la médula espinal se centran en los traumatismos. Esto es así porque los traumatismos suelen brindar información sobre el momento exacto de inicio y sobre el nivel de la lesión. Por otro lado, las causas médicas no tienen un momento específico de inicio, que suele ser desconocido, y habitualmente comienzan antes del diagnóstico. El nivel puede ser variable en las causas médicas y a menudo hay varios puntos de lesión. Las investigaciones de LME por causas médicas o traumáticas benefician a todas las personas con lesiones de la médula espinal. La investigación de las causas médicas habitualmente se hace bajo el diagnóstico de esa enfermedad. La investigación de las LME se centra en la lesión de origen médico y traumático, en frenar la lesión, reducir los efectos secundarios y curar.
“Basic Science” son experimentos que se hacen en un laboratorio y que son importantes para demostrar la posibilidad del éxito de tratamientos en los seres humanos. Abarcan todos los aspectos de las LME y la recuperación, desde procesos fisiológicos moleculares hasta tratamientos con medicamentos.
La investigación clínica se lleva a cabo con seres humanos como sujetos; puede incluir estudios fisiológicos, biológicos y psicológicos. Solo se hace investigación clínica cuando la ciencia comparativa ha reunido suficientes pruebas como para saber que existe una seguridad básica para que el estudio se lleve a cabo con seres humanos.
Se ha demostrado que la terapia con base en la actividad es un factor fundamental en la recuperación de una lesión de la médula espinal, tanto en movimientos con patrones activos como a través de la estimulación eléctrica funcional interna y externa. En esta terapia, los nervios se estimulan para que funcionen a través de una fuente externa o un implante. Cuando el nervio se estimula, se produce un movimiento del cuerpo. La eficacia de esta terapia se ha demostrado a través de diversas fuentes.
Se está estudiando el trasplante de células madre para mejorar la transmisión nerviosa. La idea es que las células madre pueden convertirse en cualquier célula del cuerpo. Uno de los objetivos es generar células madre nerviosas para implantarlas en la médula espinal, pero esto todavía no es totalmente efectivo. Actualmente, no existe ningún trasplante de células madre apropiado para las lesiones de médula. Se ha hecho un gran progreso en el laboratorio con animales, pero no se ha hecho la traslación a los seres humanos. Todavía no se ha establecido de qué manera las células madre se convertirán en una parte del tratamiento de las lesiones de la médula espinal.
La tecnología y los dispositivos se están desarrollando con rapidez; pueden incluir desde estudios de implantes en seres humanos hasta equipos para mejorar la función y disminuir las complicaciones secundarias.
Un ejemplo de tecnología es la evolución de los electrodos externos para el movimiento muscular, que han evolucionado en la forma de microchips que se implantan y permiten que el individuo se mueva. Hay otras pruebas encaminadas.
Se están desarrollando dispositivos para asistir con el movimiento que tienen como objetivo mejorar la capacidad de realizar actividades de la vida diaria. Incluyen dispositivos para el movimiento de manos y brazos que permitirían autoalimentarse, acicalarse y realizar las actividades del baño y hasta dispositivos para la movilidad que aumentarían el desplazamiento sobre suelo irregular o arenoso.
Los medicamentos para la estabilización de la médula espinal y para las complicaciones secundarias son una parte crucial de la investigación sobre las lesiones de la médula espinal. El dolor neuropático encabeza la fila como una necesidad expresada por personas con lesiones de la médula espinal. El control de la espasticidad es una parte del control del dolor. El tratamiento para reducir daños secundarios en el momento de la lesión e inmediatamente después es importante para reducir el resultado de LME. Se están teniendo en cuenta todos los aspectos del tratamiento de las LME para mejorar la calidad de vida.
Se están estudiando las transferencias nerviosas, que pueden incluir trasladar un nervio de un músculo objetivo a otro, injertar un nervio en una zona nueva, dividir un nervio para que pueda realizar más de una función. Los investigadores están estudiando de qué manera trasplantar nervios de una persona a otra, aunque todavía no se ha dominado el rechazo debido a la baja función del sistema inmunológico de las personas con lesiones de la médula espinal. Las más exitosas han sido las transferencias nerviosas para mejorar la función de brazos y manos. Las transferencias en las piernas y a la vejiga también han sido satisfactorias, pero menos funcionales en las piernas debido a problemas de equilibrio. Hay pocos cirujanos que se hayan formado para realizar este tipo de cirugía.
La estimulación frénica es un proceso que aumenta la estimulación del diafragma para una respiración efectiva. Este proceso reduce la necesidad de ventilación mecánica. Hay pocos cirujanos que se hayan formado para realizar esta cirugía a través de una técnica mínimamente invasiva.
Hechos y cifras sobre las lesiones de la médula espinal
Lesiones medulares por causas médicas y traumáticas
Una encuesta de 2013 realizada por investigadores de la Fundación de Christopher y Dana Reeve para la Parálisis indica que el 1.7 por ciento de la población de EE. UU., o 5,357,970 personas, se autoidentifican como individuos que viven con alguna clase de parálisis. Esta cifra incluye a personas tanto con un diagnóstico médico en el sistema nervioso central como con traumatismos. La estimación del número total de personas con lesiones de la médula espinal es difícil, ya que quienes tienen una LME como complicación de una afección médica no necesariamente se identifican como que tienen una lesión de la médula espinal sino que en cambio se identifican con su diagnóstico.
Causas médicas de lesiones de la médula espinal
Hay numerosos diagnósticos médicos que pueden dar como resultado una lesión de la médula espinal. La mayoría de las personas no piensan que tienen una lesión de la médula espinal sino que en cambio atribuyen la lesión al diagnóstico. Es perfectamente natural pensar en la enfermedad a través del diagnóstico médico o la causa; sin embargo, la consecuencia del diagnóstico médico es la lesión de la médula espinal. Otras partes del cuerpo también pueden verse afectadas por el diagnóstico médico, en especial el cerebro, ya que forma parte del sistema nervioso central. Pueden atribuirse complicaciones adicionales a la lesión de la médula espinal.
Las causas médicas de lesiones de la médula espinal pueden incluir, entre otras, las siguientes afecciones:
- Esclerosis lateral amiotrófica (ELA)
- Malformación arteriovenosa (MAV)
- Parálisis cerebral
- Ataxia de Friedreich
- Síndrome de Guillain-Barré
- Leucodistrofias
- Enfermedad de Lyme
- Miopatía mitocondrial
- Esclerosis múltiple (EM)
- Distrofia muscular (DM)
- Neurofibromatosis
- Enfermedad de Parkinson (EP)
- Síndrome pospolio
- Espina bífida
- Atrofia muscular espinal
- Tumores en la médula espinal
- Accidente cerebrovascular (cerebral o espinal)
- Siringomielia y médula espinal anclada
- Mielitis transversa
- LME por traumatismos
Cada año, hay aproximadamente 17,730 nuevos casos de lesiones de la médula espinal por traumatismos, con un total anual de 291,000. Los traumatismos en hombres son el 78 % del total.
Causas de lesiones de la médula espinal por traumatismos desde 2019
- Accidentes automovilísticos (39.3 %)
- Caídas (31.8 %)
- Violencia (13.5 %)
- Deportes (8 %)
- Complicaciones médicas quirúrgicas (4.3 %)
- Otras (3.1 %)
- Otras (16.9 %)
Etnia de personas con lesiones de la médula espinal por traumatismos
- Caucásica 59.5 %
- Negra 22.6 %
- Otras 17.9%
Nivel de lesión por el traumatismo
- Tetraplejía incompleta 47.6 %
- Paraplejía incompleta 19.9 %
- Paraplejía completa 19.6 %
- Tetraplejía completa 12.3 %
- Normal 0.6 %
La expectativa de vida se reduce solo un poco para las personas con lesiones de la médula espinal, con una expectativa de vida menor en los casos de lesiones en niveles más altos. La causa de muerte más frecuente es la infección, específicamente neumonía seguida de septicemia.
Estos datos se obtuvieron de: National Spinal Cord Injury Statistical Center, Facts and Figures at a Glance. Birmingham, AL: University of Alabama at Birmingham, 2019.
Historia de las lesiones de la médula espinal en los EE. UU.
Hay numerosas enfermedades que pueden dar como resultado una lesión de la médula espinal. De hecho, esa es la causa de la mayoría de las lesiones de la médula espinal. Las personas no suelen pensar en las consecuencias de la enfermedad como una lesión de la médula espinal, sino que se centran en la enfermedad en sí. Debido a esto, algunos individuos tienden a no prestar atención a las ramificaciones de la LME.
Con una enfermedad, la lesión de la médula espinal puede progresar lentamente, mientras que en un traumatismo, la lesión de la médula espinal puede desarrollarse en un segundo. Las trayectorias del inicio de la enfermedad en comparación con el inicio del traumatismo son típicamente opuestas. La enfermedad lleva tiempo y el traumatismo se produce en un instante. Con cualquiera de los inicios, los efectos de la lesión de la médula espinal o de cualquier parálisis alteran la vida.
Se han estado desarrollando tratamientos para la parálisis durante miles de años. Debido a la combinación de información y la cooperación de los científicos, la coordinación de los datos de las investigaciones ha cruzado las fronteras del diagnóstico. Lo que se descubre en una enfermedad neurológica se ha trasladado a otras enfermedades neurológicas. La información de la investigación de un diagnóstico suele aplicarse a otros diagnósticos no relacionados con resultados satisfactorios y, sin duda, acumulación de conocimientos.
La lesión de la médula espinal está registrada en los jeroglíficos de Egipto. Es posible imaginar los traumatismos que habrán sufrido los trabajadores de las grandes pirámides; esos deben haber sido de los primeros accidentes industriales registrados. Esos primeros historiadores han registrado pruebas pictóricas de cateterización urinaria. Parece que las lesiones de la médula espinal y otras parálisis han estado con nosotros desde el principio de la humanidad.
En algunos restos de la cultura nativa de lo que hoy es territorio de los Estados Unidos, se han encontrado huesos de vértebras atravesados por flechas. Puede verse una vértebra atravesada por una flecha en Cahokia Mounds en el sur de Illinois. Esta muestra exhibida es una vértebra humana con la flecha y la punta a través del hueso. El tejido humano ha desaparecido hace mucho tiempo, pero la lesión que se debe haber producido claramente tiene que haber sido una lesión traumática de la médula espinal.
La guerra y los traumatismos fueron los orígenes frecuentes de las LME durante años, ya que las personas no vivían lo suficiente como para ver muchos efectos de las LME causadas por enfermedades. Debido al alto número de soldados que se lesionaban en cada batalla, con el paso del tiempo se desarrollaron técnicas para salvar vidas. Un mayor número de soldados que pudieran salvarse significaría más soldados que podrían volver al campo de batalla.
Una de las primeras enfermeras de rehabilitación fue Florence Nightingale, que sugirió tratamientos innovadores como el lavado de manos, la limpieza al brindar cuidados y tratamientos de liberación de la presión. Florence pensaba que se debía girar a los pacientes cada dos horas para evitar las lesiones por presión, ¿le suena familiar? Todavía tenemos el objetivo de los giros cada dos horas en los hospitales en la actualidad, incluso aunque las pruebas científicas indican que las liberaciones de la presión deben hacerse con tanta frecuencia como cada 10 minutos.
Avance rápido hasta la Segunda Guerra Mundial. La intervención de los antibióticos y los hospitales de campo con tratamientos rápidos dieron como resultado una significativa supervivencia de soldados heridos. Se desarrollaron técnicas regenerativas para mejorar la función vascular y evitar daños nerviosos. Los doctores y cirujanos continuaron con el desarrollo de tratamientos después de la guerra, ya que muchos soldados vivieron y volvieron a casa. En la actualidad, los miembros del ejército y otros investigadores continúan promoviendo tratamientos para cuidados de rehabilitación.
El tratamiento de la parálisis se desarrolló ampliamente con la epidemia de polio en los Estados Unidos. Otros países también habían hecho investigaciones sobre afecciones neurológicas. Algunas de esas técnicas se desarrollaron mejor para el tratamiento de la polio. Eso incluía proporcionar actividad a las partes del cuerpo afectadas, terapia acuática o en el agua y ventilación con pulmones de hierro.
En los centros de tratamiento para la polio, las personas afectadas recibían capacidad de movimiento de voluntarios durante horas cada vez. Este movimiento constante le brindaba al cuerpo la actividad necesaria que no se proporcionaba internamente. La terapia acuática, en agua tibia, relajaba los músculos y brindaba la flotación para ayudar a apoyar las extremidades. Mover una parte del cuerpo por sí solos podría ser demasiado difícil debido a la gravedad, pero la flotación agregada del agua reducía la dificultad de superar la gravedad con el movimiento. Otro elemento esencial para el tratamiento era garantizar la oxigenación para quienes tenían dificultad para respirar. Eso les brindaba a los individuos una posibilidad de sobrevivir hasta que recuperaran suficiente fuerza como para participar en terapias adicionales. También había otros tratamientos, pero estos eran los pilares fundamentales del programa.
Se desarrollaron “spas” en todo el país para suministrar tratamientos. Comunidades enteras participaron en el suministro de este tratamiento terapéutico intensivo. Un spa famoso está en Warm Springs (Georgia) fue desarrollado por el Presidente Franklin D. Roosevelt para su propio tratamiento y el de otras personas. Él continuó con esta terapia durante toda su vida.
Otra persona que propuso una terapia para la polio fue la Hermana Kenny, que creó un tratamiento innovador. La designación de Hermana fue en su origen en Australia, aunque no recibió un entrenamiento formal como enfermera. Su tratamiento consistía en reducir los espasmos, para que las extremidades pudieran hacer capacidad de movimiento. En ese momento, esta práctica fue controversial, ya que no era de referencia; de todos modos, su manera de pensar inusual modificó la forma en que se realizaban los tratamientos.
En la década de 1990, se había enunciado mucho más sobre los mecanismos de funcionamiento del sistema nervioso. Se concibió una nueva idea: esperanza. Hubo una ola de movimiento de que sería posible que las personas con lesiones de la médula espinal mejoraran. Se debió a varios descubrimientos, como la plasticidad del sistema nervioso que reconoce que el sistema nervioso puede adaptarse a las lesiones y redirigirse.
Previamente, se pensaba que solo un nervio en particular podía conectarse con otro nervio en particular. Si se piensa en un peinado con una coleta, se creía que si se cortaba la coleta, cada uno de los pelos debía ser vuelto a fijar en el pelo original. Con este mismo pensamiento, se creía que para poder reparar una lesión de la médula espinal, cada nervio debía volverse a fijar en el nervio original. El concepto de plasticidad modificó esta idea; el cuerpo puede adaptarse y ajustarse a una lesión.
Hubo otros varios descubrimientos importantes sobre el sistema nervioso que cuando se combinaron generaron una nueva visión de la recuperación de las lesiones de la médula espinal. El principal proponente de estos descubrimientos fue Christopher Reeve, que desarrolló lo que ahora se llama la Fundación de Christopher y Dana Reeve para la Parálisis para expandir y desarrollar estas nuevas ideas sobre el sistema nervioso. Su lema, Adelante, indica la necesidad de mirar hacia estas nuevas ideas de esperanza y recuperación en lugar de quedarse aferrados a ideas antiguas que ahora sabemos que no incluían la recuperación de las lesiones de la médula espinal.
Muchos investigadores y profesionales de cuidados de la salud han adoptado el nuevo concepto de recuperación para las lesiones de la médula espinal. Terapias similares a las instituidas para el tratamiento de la polio se han adaptado y revisado para el uso actual. La explosión del desarrollo de la tecnología se ha utilizado para desarrollar equipos que puedan reemplazar al gran número que las personas necesitaban para hacer las terapias, así como para suministrar tratamientos en menos tiempo, lo que le permite al destinatario tener tiempo para otras actividades de la vida.
A medida que el tiempo avanza, estas terapias se han refinado y evaluado con resultados positivos. Se tiene en cuenta qué terapia se debe aplicar para obtener óptimos resultados y la longitud y el número de tratamientos. Otros avances en tecnología han permitido que algunos de los equipos externos engorrosos se reduzcan a un tamaño microscópico que en realidad puede implantarse en el cuerpo. Esto es beneficioso y práctico para la persona con una lesión de la médula espinal.
Investigaciones futuras harán que estas tecnologías sean más universales y estén disponibles para cualquier persona con una lesión de la médula espinal. Una de las principales características es que estas tecnologías beneficiarán a las personas con lesiones de la médula espinal nuevas y a las que tienen lesiones desde hace años.
Recursos y apoyo para la lesión de la médula espinal
Si necesita más información sobre las lesiones medulares o tiene una pregunta específica, nuestros especialistas en información están disponibles de lunes a viernes de 7am a 12am ET, 800-539-7309 (línea gratuita dentro de los EE. UU.) o 973-379-2690 (internacional). Nuestro Programa de Apoyo entre Compañeros y Familiares también ofrece apoyo individualizado mediante nuestro programa de mentores entre compañeros. Disponible en EE. UU.
Adicionalmente, la Fundación Reeve mantiene una hoja informativa sobre la vida con una lesión medular y recursos adicionales de fuentes confiables. Chequee nuestro repositorio de hojas de información sobre cientos de temas como los recursos disponibles su estado/ país o enfermedades secundarias de la parálisis.
Le recomendamos que se contacte con grupos de apoyo y organizaciones, incluyendo:
Hospital Craig (Craig Hospital), proporciona una línea de enfermeras para llamadas (no de emergencia) para las personas que viven con una lesión medular. Línea gratuita dentro de EE. UU. 1-800-247-0257 o internacional 303-789-8508.
Centro de Traducción de Conocimientos de los Sistemas Modelo (Model Systems Knowledge Translation Center), proporciona información y una lista de centros modelo para la lesión de la médula espinal en los Estados Unidos. Para español, use el botón de traducción.
Centro Nacional de Información Sobre la Rehabilitación (National Rehabilitation Information Center), tiene más de 75,000 recursos colectados y organizados por tema, incluyendo organizaciones, agencia, recursos cibernéticos, reporte y proyectos de investigación.
Fuentes: American Association of Neurological Surgeons, Craig Hospital, Christopher Reeve Paralysis Foundation, The National Institute of Neurological Disorders and Stroke
Bibliografía
Sección para entender la fisiología de la médula espinal:
Bican O et al. The spinal cord: a review of functional neuroanatomy. Neurologic Clinics. (2013).
Montalbano MJ et al. Innervation of the blood vessels of the spinal cord: a comprehensive review. Neurosurgical Review. (2018).
Sección sobre lesiones de la médula espinal:
Eckert MJ et al. Trauma: Spinal Cord Injury. Surgical Clinics of North America. (2017).
Galeiras Vázquez R et al. Update on traumatic acute spinal cord injury. Part 1. Medicina Intensiva. (2017).
Mourelo Fariña M et al. Update on traumatic acute spinal cord injury. Part 2. Medicina Intensiva. (2017).
Sección sobre otros tipos de LME:
Diaz E et al. Spinal Cord Anatomy and Clinical Syndromes. Seminars in Ultrasound, CT and MRI. (2016).
Weidauer S et al. Spinal cord ischemia: aetiology, clinical syndromes and imaging features. Neuroradiology. (2015).
Greene, N.D.E., Leung, K-Y., Gay, V., Burren, K., Mills, K., Chitty, L.S., Copp, A.J. (2016). Inositol for the prevention of neurol tube defects: A pilot randomized controlled trial. British Journal of Nutrition. 115 (6), 974-983. doi: 10.1017/S0007114515005322
Sección sobre zonas del cuerpo controladas por secciones de la médula espinal:
Bican O et al. The spinal cord: a review of functional neuroanatomy. Neurologic Clinics. (2013).
de Girolami U et al. Spinal cord. Handbook of Clinical Neurology. (2017).
Ikeda K et al. The respiratory control mechanisms in the brainstem and spinal cord: integrative views of the neuroanatomy and neurophysiology. Journal of Physiological Sciences. (2017).
Sección sobre el diagnóstico de las LME:
Zaninovich OA et al. The role of diffusion tensor imaging in the diagnosis, prognosis, and assessment of recovery and treatment of spinal cord injury: a systematic review. Neurosurg Focus. (2019).
Sección sobre tratamiento para la LME:
MacGillivray MK, Mortenson WB, Sadeghi M, Mills PB, Adams J, Sawatzky BJ. Implementing a self-management mobile app for spinal cord injury during inpatient rehabilitation and following community discharge: A feasibility study. Journal of Spinal Cord Medicine. 2019 May 15:1-9. doi: 10.1080/10790268.2019.1614343. [Epub anterior a la versión impresa]
Neal CJ, McCafferty RR, Freedman B, Helgeson MD, Rivet D, Gwinn DE, Rosner MK. Cervical and Thoracolumbar Spine Injury Evaluation, Transport, and Surgery in the Deployed Setting. Military Medicine. 2018 Sep 1;183(suppl_2):83-91. doi: 10.1093/milmed/usy096.
Sección sobre recuperación de la LME:
Wang Z et al. Autophagy protects against PI3K/Akt/mTOR-mediated apoptosis of spinal cord neurons after mechanical injury. Neuroscience Letters. (2017)
Sección sobre afecciones secundarias de la LME:
Bye EA, Harvey LA, Glinsky JV, Bolsterlee B, Herbert RD. A preliminary investigation of mechanisms by which short-term resistance training increases strength of partially paralysed muscles in people with spinal cord injury. Spinal Cord. 2019 May 15. doi: 10.1038/s41393-019-0284-2. [Epub anterior a la versión impresa]
Bragge P, Guy S, Boulet M, Ghafoori E, Goodwin D, Wright B. A systematic review of the content and quality of clinical practice guidelines for management of the neurogenic bladder following spinal cord injury. Spinal Cord. 2019 Abr 10. doi: 10.1038/s41393-019-0278-0. [Epub anterior a la versión impresa] Review.
Sección sobre rehabilitación:
Kornhaber R, Mclean L, Betihavas V, Cleary M.A systematic review of the content and quality of clinical practice guidelines for management of the neurogenic bladder following spinal cord injury. Journal of Advanced Nursing. 2018 Enero;74(1):23-33. doi: 10.1111/jan.13396. Epub 2017 Ago 17. Review.
Jörgensen S, Hedgren L, Sundelin A, Lexell J. Global and domain-specific life satisfaction among older adults with long-term spinal cord injury. Journal of Spinal Cord Medicine. 2019 May 17:1-9. doi: 10.1080/10790268.2019.1610618. [Epub anterior a la versión impresa]
Sección sobre investigaciones:
Yi Ren and Wise Young, “Managing Inflammation after Spinal Cord Injury through Manipulation of Macrophage Function,” Neural Plasticity, vol. 2013, Article ID 945034, 9 pages, 2013. https://doi.org/10.1155/2013/945034.
Lucia Machova Urdzikova, Jiri Ruzicka, Michael LaBagnara, Kristyna Karova, Sarka Kubinova, Klara Jirakova, Raj Murali, Eva Sykova, Meena Jhanwar-Uniyal, and Pavla Jendelova, “Human Mesenchymal Stem Cells Modulate Inflammatory Cytokines after Spinal Cord Injury in Rat,” International Journal of Molecular Sciences, vol. 15, no. 7, pp. 11275–11293, 2014.
Xiang Zhou, Xijing He, and Yi Ren, “Function of microglia and macrophages in secondary damage after spinal cord injury,” Neural Regeneration Research, vol. 9, no. 20, pp. 1787–1795, 2014.
Crowe, Maria J., Bresnahan, Jacqueline C., Shuman, Sheri L., Masters, Jeffery N., Beattie, Michael S., Apoptosis and delayed degeneration after spinal cord injury in rats and monkeys. Nature Medicine, vol. 3, no. 1, pp. 1546-170, 1997. https://doi.org/10.1038/nm0197-73
Sección sobre terapia con base en la actividad:
Behrman AL et al. Activity-Based Therapy: From Basic Science to Clinical Application for Recovery After Spinal Cord Injury. Journal of Neurologic Physical Therapy. (2017).
Quel de Oliveira C et al. Effects of Activity-Based Therapy Interventions on Mobility, Independence, and Quality of Life for People with Spinal Cord Injuries: A Systematic Review and Meta-Analysis. Journal of Neurotrauma. (2017).
Jones ML et al. Activity-based therapy for recovery of walking in individuals with chronic spinal cord injury: results from a randomized clinical trial. Archives of Physical Medicine and Rehabilitation. (2014)
Sección sobre trasplante de células madre:
Khan S et al. A Systematic Review of Mesenchymal Stem Cells in Spinal Cord Injury, Intervertebral Disc Repair and Spinal Fusion. Current Stem Cell Research & Therapy. (2018).
Stenudd M et al. Role of endogenous neural stem cells in spinal cord injury and repair. JAMA Neurology. (2015).
Ruzicka J et al. A Comparative Study of Three Different Types of Stem Cells for Treatment of Rat Spinal Cord Injury. Cell Transplant. (2017).
Sección sobre tecnología y aparatos:
Angeli CA, Boakye M, Morton RA, Vogt J, Benton K, Chen Y, Ferreira CK, Harkema SJ. Recovery of Over-Ground Walking after Chronic Motor Complete Spinal Cord Injury. New England Journal of Medicine. 2018 Sep 27;379(13):1244-1250. doi: 10.1056/NEJMoa1803588. Epub 2018 Sep 24.
Rath M, Vette AH, Ramasubramaniam S, Li K, Burdick J, Edgerton VR, Gerasimenko YP, Sayenko DG. Trunk Stability Enabled by Noninvasive Spinal Electrical Stimulation after Spinal Cord Injury. Journal of Neurotrauma. 2018 Nov 1;35(21):2540-2553. doi: 10.1089/neu.2017.5584. Epub 2018 Jul 5.
Crawford A et al. Detecting destabilizing wheelchair conditions for maintaining seated posture. Disability and Rehabilitation: Assistive Technology. (2018).
Sección sobre medicamentos:
Rigo FK, Bochi GV, Pereira AL, Adamante G, Ferro PR, Dal-Toé De Prá S, Milioli AM, Damiani AP, da Silveira Prestes G, Dalenogare DP, Chávez-Olórtegui C, Moraes de Andrade V, Machado-de-Ávila RA, Trevisan G. TsNTxP, a non-toxic protein from Tityus serrulatus scorpion venom, induces antinociceptive effects by suppressing glutamate release in mice. European Journal of Pharmacology. 2019 May 3;855:65-74. doi: 10.1016/j.ejphar.2019.05.002. [Epub anterior a la versión impresa]
Hu Y, Liu Q, Zhang M, Yan Y, Yu H, Ge L. MicroRNA-362-3p attenuates motor deficit following spinal cord injury via targeting paired box gene 2. Journal of Integrative Neuroscience. 2019 Mar 30;18(1):57-64. doi: 10.31083/j.jin.2019.01.12.
Holtz KA et al. Arch Phys Med Rehabil. (2017) Prevalence and Effect of Problematic Spasticity After Traumatic Spinal Cord Injury. Spinal Cord Injury Facts and Figures
Sección sobre transferencia de nervios:
Otras lecturas:
Hill EJR, Fox IK. Current Best Peripheral Nerve Transfers for Spinal Cord Injury. Plastic and Reconstructive Surgery. 2019 Enero;143(1):184e-198e. doi: 10.1097/PRS.0000000000005173. Review.
Peterson CL, Bednar MS, Murray WM. Effect of biceps-to-triceps transfer on rotator cuff stress during upper limb weight-bearing lift in tetraplegia: A modeling and simulation analysis. Journal of Biomechanics. 2019 May 8. pii: S0021-9290(19)30319-7. doi: 10.1016/j.jbiomech.2019.04.043. [Epub anterior a la versión impresa]
Sección sobre estimulación del nervio frénico:
Warren PM, Steiger SC, Dick TE, MacFarlane PM, Alilain WJ, Silver J. Rapid and robust restoration of breathing long after spinal cord injury. Nature Communications. 2018 Nov 27;9(1):4843. doi: 10.1038/s41467-018-06937-0.
Mantilla CB, Zhan WZ, Gransee HM, Prakash YS, Sieck GC. Phrenic motoneuron structural plasticity across models of diaphragm muscle paralysis. Journal of Comparative Neurology. 2018 Dic 15;526(18):2973-2983. doi: 10.1002/cne.24503. Epub 2018 Nov 8.

